Аллергический ринит (АР) – заболевание слизистой оболочки носа, основу которого составляет аллергическое воспаление, вызываемое причинно-значимым аллергеном и клинически проявляющееся обильной ринореей, назальной блокадой, зудом в полости носа и повторяющимся чиханием [5].
АР – весьма распространенное заболевание [1, 4, 5, 9]. Мультицентровое исследование, проведенное по программе ISAAC (International Study of Asthma and Allergy in Childhood), охватило 721 000 детей в возрасте 6 – 14 лет из 56 стран мира. Установлено, что частота симптомов АР в различных популяциях колеблется от 0,8 до 39,7% [1]. Чаще болеют мальчики, но с возрастом различия исчезают.
Важной характеристикой АР является его взаимосвязь с бронхиальной астмой (БА). Аллергический ринит диагностируется у 60 – 80% детей с БА, а клинические наблюдения свидетельствуют о более тяжелом течении астмы у пациентов с сочетанной патологией [1, 8, 14]. Наличие АР связано с ограничениями в различных аспектах жизни пациентов, приводит к проблемам в обучении, нарушениям сна [7, 12].
В настоящее время при постановке диагноза АР пользуются рекомендациями Международного консенсуса по диагностике и лечению ринита [2, 9]. Согласно этому документу выделяют две основные формы АР: сезонную (интермиттирующую), причиной которой является сезонное появление аллергических частиц в воздухе (пыльца растений, споры простейших и грибов), и круглогодичную (персистирующую), связанную с воздействием бытовых аллергенов.
Этиология. Этиология интермиттирующего аллергического ринита (ИАР) характеризуется региональными особенностями, что связано с климато-географическими условиями, видовым составом растений, периодом их цветения и аллергенностью пыльцы.
В Республике Беларусь ведущую роль в этиологии ИАР играют луговые травы (овсяница, тимофеевка, райграс, мятлик, ежа и др.), сроки цветения которых приходятся на июнь – июль.
У каждого третьего ребенка, страдающего ИАР, имеет место поливалентная сенсибилизация, т.е. повышенная чувствительность к двум и более группам пыльцевых аллергенов (деревья, злаковые, сорные травы). У части больных развитие ИАР может быть обусловлено сенсибилизацией к плесневым грибам, которые распространены в основном вне жилища (Cladosporium, Alternaria).
Для персистирующего аллергического ринита (ПАР) характерна сенсибилизация к бытовым, эпидермальным и грибковым аллергенам. Главную роль в формировании этой патологии играют клещи домашней пыли и перхоть животных. Ряд исследователей особое значение в возникновении и прогрессировании аллергических процессов в слизистой полости носа придает инфекционной аллергии [3].
Патогенез. Аллергический ринит, как правило, является IgЕ-обусловленным заболеванием и относится к аллергическим реакциям немедленного типа [1, 10, 13, 15]. Взаимодействие специфического аллергена с двумя молекулами IgE вызывает дестабилизацию клеточной мембраны тучных клеток, поступление внутрь клетки ионов кальция и повышение уровня внутриклеточного цАМФ. Это приводит к дегрануляции и высвобождению медиаторов (гистамин, гепарин, серотонин, пероксидаза и др.). Выделившиеся из тучных клеток медиаторы обладают широким спектром эффектов – вазоактивным и хемотаксическим, способностью вызывать сокращение гладкой мускулатуры, ферментативной активностью. Эффекты, реализующиеся в первые минуты–часы после контакта с аллергеном, носят название ранней фазы аллергической реакции.
Патологические изменения в этот период являются обратимыми и не приводят к развитию повреждения тканей и последующего воспаления. Наибольшее значение в ранней фазе аллергической реакции имеет гистамин. Этот медиатор обусловливает повышение сосудистой проницаемости, появление зуда, увеличение продукции слизи слизеобразующими железами, индуцирует выделение простагландинов Е2 и F2, влияет на хемотаксис нейтрофилов и эозинофилов. Развитие ранней фазы аллергического ответа проявляется при АР такими симптомами, как чихание, светлое слизистое отделяемое из носа, зуд в носу.
После разрешения ранней фазы через несколько часов, без дополнительной аллергенспецифической провокации, возникает поздняя фаза аллергического ответа. Начавшиеся в раннюю фазу синтез и выделение медиаторов липидной природы – простагландинов, тромбоксанов, лейкотриенов — потенцируют эффекты гистамина, а высвободившиеся цитокины (ИЛ-3, ИЛ-5) и хемотаксические факторы инициируют адгезию, диапедез, миграцию и активацию эозинофилов, нейтрофилов и других клеток-мишеней второго порядка. Формирующаяся при этом клеточная инфильтрация в месте аллергической реакции в основном представлена эозинофилами. Под действием цитокинов (главным образом ИЛ-5) и медиаторов происходит активация эозинофилов. Активированные эозинофилы секретируют ферменты, среди которых наиболее активны главный основной протеин, эозинофильный катионический протеин, пероксидаза, эозинофильный нейротоксин и ряд медиаторов – лейкотриен С4, фактор активации тромбоцитов, простагландины, активные формы кислорода (перекись водорода, супероксидный анион, перекисные радикалы).
Ферменты эозинофилов обладают мощным литическим потенциалом, оказывающим повреждающее действие на клетки эпителия и приводящим к десквамации и деструкции реснитчатых клеток. В результате повреждения тканей провоспалительными медиаторами, ферментами, свободными радикалами формируется аллергическое воспаление. Изменения клеточного представительства в слизистой оболочке носа за счет поступления в нее во время поздней фазы аллергического ответа эозинофилов, базофилов, Тh-2 клеток имеют отношение к нарушениям общей реактивности слизистой ткани. Неспецифическая гиперреактивность слизистой оболочки носа у больных АР клинически выражается повышенной чувствительностью к разнообразным неспецифическим раздражающим воздействиям (табачный дым, запахи).
Клиническая картина. Интермиттирующий аллергический ринит — одно из проявлений поллиноза. Симптомы заболевания усиливаются при выезде в загородную зону, при пребывании в поле, в лесу, на лугу. Основные симптомы поллиноза – зуд и раздражение полости носа, чихание, ринорея. Заболевание часто сопровождается конъюнктивитом (слезотечение и отек слизистой оболочки глаз, резь в глазах, светобоязнь). Характерен симптом “аллергического салюта”: вследствие зуда и ринореи больные часто почесывают кончик носа ладонью, что приводит к образованию поперечных складок. При ПАР сильнее выражена заложенность носа, реже встречается конъюнктивальный зуд. Симптомы сохраняются постоянно, выраженность их нарастает, как правило, в ночное время.Особенности форм АР представлены в таблице.
|
|
|
|
|
|
|
Постоянный, ведущий симптом
|
|
|
Водянистые (у большинства больных)
|
Слизистые, стекающие в носоглотку, непостоянные
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
Таблица. Характеристика аллергического ринита
Полость носа и околоносовые пазухи представляют собой единое целое, что нередко обусловливает их сочетанное поражение. При АР слизистая оболочка околоносовых пазух вовлекается достаточно часто (у 25 – 70%), причем процесс, как правило, двухсторонний. Отмечается поражение верхнечелюстных пазух и клеток решетчатого лабиринта, что объясняется анатомической близостью этих пазух и полости носа. По нашим данным, у 33% детей с сезонным аллергическим ринитом и у 50% детей с круглогодичным аллергическим ринитом отмечалось сочетанное поражение слизистой оболочки полости носа и околоносовых пазух с обязательным вовлечением верхнечелюстных пазух. Для пациентов с сочетанной патологией (БРА и АР) характерно множественное поражение околоносовых пазух.
Типичное течение болезни и жалобы чаще встречаются у детей старше 4 – 5 лет. В более раннем возрасте основным симптомом АР является затруднение носового дыхания в результате отека слизистой оболочки. Заболевание часто сопровождается незначительным носовым кровотечением и кашлем, увеличением шейных региональных лимфоузлов, шелушением в области заушных складок, потливостью, гнойничковыми поражениями кожи. Могут отмечаться желудочно-кишечные расстройства, метеоризм, срыгивания, порой необъяснимое повышение температуры в течение 30 – 40 мин [4].
Диагностика. Важное значение имеет тщательно собранный анамнез, анализ клинических данных и предшествующего лечения. Должны быть выявлены возможные заболевания нижних дыхательных путей, кожные симптомы, пыльцевая и пищевая аллергия, так как эти состояния обычно связаны с ринитом. За этим следует осмотр полости носа. Значительным достижением стало внедрение в практику гибких эндоскопов и компьютерной томографии околоносовых пазух. При подозрении на аллергическую природу заболевания следует провести кожные пробы со стандартизированными аллергенами. Исследование аллергенспецифических IgE сыворотки крови в ряде случаев является ценным диагностическим тестом (когда результат кожной пробы труден для интерпретации или недостоверен либо аллерген не выявляется при кожной пробе). Важную информацию дает цитологическое исследование мазка слизи из полости носа и мазков-отпечатков. Для АР характерно увеличение количества эозинофилов, свидетельствующее об аллергической природе заболевания. При наслоении бактериальной инфекции возрастает численность нейтрофилов. По соотношению в препаратах мазка эозинофилов и нейтрофилов можно судить о степени выраженности аллергического и инфекционного компонентов воспаления у больных АР с наслоением бактериальной инфекции. В диагностике АР могут использоваться функциональные методы исследования. Информативна назальная пикфлоуметрия. При АР снижается объемная скорость вдоха, как правило, симметрично с обеих сторон. Диагностически значимым методом является активная передняя риноманометрия, позволяющая определить сопротивление верхних дыхательных путей. При АР имеет место двухстороннее увеличение сопротивления.
Основные диагностические исследования при аллергическом риносинусите у детей:
1. Цитограмма мазка слизи из носа.
2. Мазки-отпечатки слизистой оболочки полости носа.
3. Мазок из носа на флору и чувствительность к антибиотикам.
4. Передняя риноскопия.
5. Назальная пикфлоуметрия.
6. Активная передняя риноманометрия.
7. Эндоскопия придаточных пазух носа.
8. Рентгенологическое исследование околоносовых пазух.
9. Компьютерная томография.
При диагностике аллергических ринитов необходимо исключить инфекционный ринит, неаллергический ринит с эозинофильным синдромом, медикаментозный ринит, полипозный риносинусит, инородные тела полости носа, опухоли [1, 4, 6, 10].
Лечение. Лечение аллергического ринита должно быть комплексным [1, 2, 7, 9, 11]. Основными составляющими программы терапии являются:
1. Устранение причинно-значимого аллергена и создание гипоаллергенного быта.
2. Фармакотерапия (используются интраназальный и оральный пути введения лекарств).
3. Специфическая иммунотерапия (СИТ), т.е. аллерговакцинация.
4. Хирургическое вмешательство; при необходимости применяется в качестве дополнительного метода лечения.
Пусковым механизмом АР является контакт между причинным аллергеном и слизистой оболочкой носа. Таким образом, первое, что следует сделать для уменьшения симптомов заболевания, – это устранить или предупредить контакт с причинными аллергенами.
Устранение аллергенов снижает тяжесть аллергического заболевания и потребность в медикаментозном лечении. В большинстве случаев полное устранение контакта с аллергенами по многим причинам невозможно. Тем не менее, соответствующие меры по предупреждению контакта с аллергеном должны предприниматься до или совместно с медикаментозным лечением. Такие меры для детей, страдающих ПАР, должны включать удаление ковров и мягких игрушек из спальни; применение непроницаемых для аллергенов покрытий на подушках и матрацах; тщательную еженедельную уборку кровати с использованием пылесоса с бумажным фильтром; влажную уборку мебели в спальне; стирку постельного белья при температуре 60о; использование акарицидов (бензил бензоат, таниновая кислота); удаление животных из дома; ограничение использования средств бытовой химии, косметических средств; исключение пассивного и активного курения.
При ИАР необходимо ограничение прогулок в лесу, на лугу, в парке в сезон пыления причинно-значимых растений. Дома не рекомендуется выращивать растения, ставить букеты из живых и высушенных цветов.
Пищевая аллергия редко является единственной причиной АР, поэтому не следует исключать из рациона продукты питания, этиологическая значимость которых в развитии заболевания не установлена. У больных с ИАР необходимо учитывать наличие перекрестных аллергических реакций между пыльцой растений и определенными пищевыми продуктами. При грибковой сенсибилизации рекомендуется исключить продукты питания, содержащие грибы (кефир, дрожжевое тесто, твердые сорта сыров).
Кромоновые препараты, используемые для лечения аллергических заболеваний, представлены динатриевой солью кромоглициевой кислоты (кромолин) и недокромилом натрия. Действие этих препаратов связано с их влиянием на клеточную мембрану тучных клеток и/или внутриклеточные реакции, которые развиваются после связывания аллергена с IgE. Существуют лекарственные формы кромонов в виде капель и дозированного аэрозоля для лечения АР и в виде капель для лечения аллергического конъюнктивита. При АР препараты кромогликата натрия (ломузол, кромогексал, ифирал, кромоглин и др.) назначают не менее 2 мг на одно введение в каждую ноздрю не менее 4 раз в сутки. При аллергическом конъюнктивите препараты кромогликата натрия (оптикром, ифирал, кромогексал) закапывают в конъюнктивальный мешок по 2 мг в каждый глаз 4 раз в сутки. Продолжительность терапии при ИАР — не менее 3 месяцев, а при ПАР лечение начинают за 3 —4 недели до сезона поллинации и проводят в течение всего периода пыления причинно-значимых растений. Кромоновые препараты используют для лечения начальных стадий и легких форм ринита.
Топические кортикостероиды являются препаратами выбора при выраженных клинических проявлениях ринита. Обладая противовоспалительным действием, кортикостероиды уменьшают высвобождение цитокинов и хемокинов, снижают количество эозинофилов в слизистой оболочке носа. Стероиды характеризуются относительно медленным началом действия (12 ч), а максимальный эффект развивается в течение нескольких дней и недель. В настоящее время используется несколько топических кортикостероидных препаратов: триамцинолон (назакорт), будесонид (ринокорт), беклометазон (беконазе, альдецин, насобек), флутиказон (фликсоназе), мометазон (назонекс). Стероиды вводят в каждую ноздрю, как правило, 1 раз в день; продолжительность терапии — 1 3 месяца.
Специфическая иммунотерапия показана детям с АР в возрасте старше 5 лет (если АР опосредован IgE -зависимым механизмом) при невозможности полного исключения аллергена из окружающей среды (аллергены пыльцы растений, клещей домашней пыли). Критерием для отбора аллергена является резко положительная (+++), а также положительная (++) реакция, сочетающаяся с признаками органной симптоматики. СИТ проводится путем подкожного введения аллергена. В последние годы все шире используются неинвазивные методы СИТ (сублингвальный, интраназальный).
Наиболее эффективно применение курсового метода СИТ с последующим переходом на длительную поддерживающую терапию. Лечение бытовыми аллергенами проводится круглогодично поддерживающими дозами в течение 2—3 лет. СИТ пыльцевыми аллергенами должна осуществляться предсезонно, начиная с октября—ноября, и заканчиваться за 2 недели до начала цветения растений. Такие курсы лечения повторяют в течение 3 лет, а при необходимости — до 5 лет.
Наряду с противовоспалительными препаратами при АР применяются антигистаминные лекарственные средства. Антагонисты Н1-рецепторов уменьшают чихание, зуд в полости носа, ринорею, но они, как правило, ограниченно влияют на заложенность носа. Показаны Н1-гистаминоблокаторы второго поколения (лоратадин-кларитин, эбастин-кестин, цетиризин и др.) и третьего поколения (фексофенамид-телфаст, дезлоратадин) не обладающие седативным эффектом и выраженными побочными реакциями. Антигистаминные препараты могут также назначаться в виде эндоназального спрея и глазных капель.
К топическим антигистаминным препаратам относят ацеластин (аллергодил) и левокабастин (гистемет), которые обладают эффектом, сравнимым с пероральными антигистаминными препаратами, причем их преимуществом является более раннее начало действия как на носовые, так и на глазные симптомы.
Симптоматическое лечение аллергического ринита включает назначение (по показаниям) сосудосуживающих препаратов. В детской практике используют топические деконгестанты (оксиметазолин, ксилометазолин, нафазолин). Из-за раннего возникновения медикаментозного ринита продолжительность применения местных деконгестантов должна быть ограничена 10 днями. Короткие курсы лечения топическими сосудосуживающими препаратами могут назначаться для уменьшения выраженной заложенности носа и для повышения эффекта других препаратов.
В настоящее время используется ступенчатый подход к лечению ИАР и ПАР [2, 7] (рис. 1, 2).
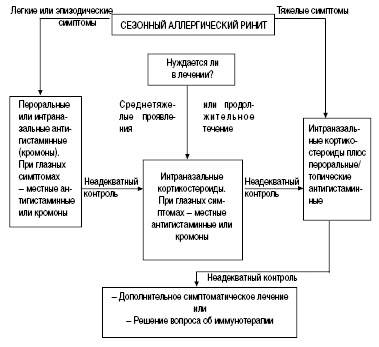
Рис. 1. Алгоритм лечения сезонного аллергического ринита
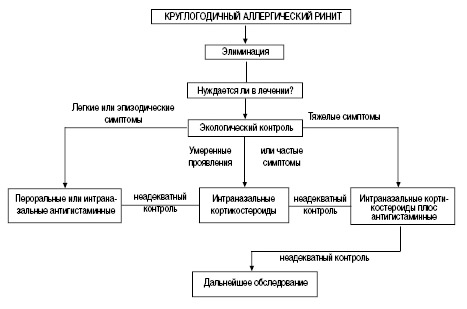
Рис. 2. Алгоритм лечения круглогодичного аллергического ринита
Препараты первого выбора — при любой степени выраженности симптомов —антигистаминные (пероральные или интраназальные). Топические кромоны служат альтернативой антигистаминным препаратам. Если лечение начинается с кромонов, но не дает результата, переходят к антигистаминным препаратам. Если они не снимают в достаточной степени имеющиеся симптомы, можно использовать местные интраназальные кортикостероиды в дозах, рекомендованных для данного возраста ребенка. Следует обращать особое внимание на дозы, если ребенок одновременно получает ингаляционные кортикостероиды. В ситуации, когда лечение топическими кортикостероидами не дает эффекта, рекомендуется их комбинация с антигистаминными средствами. Если симптомы плохо контролируются и таким лечением, назначается СИТ. В случаях стойкой заложенности носа можно использовать короткий курс лечения топическими деконгестантами (не более 10 дней). В случае резистентности заложенности носа к медикаментозной терапии, что очень часто связано с гиперплазией нижних носовых раковин, можно рекомендовать хирургические методы (криохирургия или обычное хирургическое вмешательство).
Таким образом, аллергический ринит является широко распространенным заболеванием у детей в возрасте 4—16 лет, ранняя диагностика и лечение которого предупреждают поражение нижних дыхательных путей. Представленный алгоритм лечения ИАР (сезонного) и ПАР (круглогодичного) позволяет добиться стойкой ремиссии патологического процесса в слизистой оболочке носовой полости и улучшить качество жизни пациентов.
1. Аллергические риниты у детей (этиология, патогенез, клиника, диагностика, лечение): Метод. рекомендации /Л.М. Беляева, В.Ф. Жерносек, С.М. Король и др. — Мн., 2001.
2. Аллергический ринит и его влияние на бронхиальную астму (Рекомендации ВОЗ, 2001) // Аллергология. — 2001. — N 3. — С. 43—56.
3. Балаболкин И.И. // Аллергология. — 2000. — N 3. — С. 34—38.
4. Богомильский М.Р. // Рос. ринология. — 1999. — N 1. — С. 35—37.
5. Ильина Н.И. // Рос. ринология. — 1999. — N 1. — С. 23—24.
6. Макроносова Н.А., Тарасова Г.Д. // Рос. ринология. — 1998. — N 2. — С. 10.
7. Международный консенсус в лечении аллергических ринитов (Версия Европейской академии аллергологии и клинической иммунологии, 2000) // Рос. ринология. — 2000. — N 3. — С. 5—29.
8. Овчаренко С.И., Чичкова Н.В. // Врач. — 1998. — N 12. — С. 21—28.
9. Отчет о международном консенсусе по диагностике и лечению ринитов // Рос. ринология. — 1996. — N 4. — С. 2—47.
10. Ревякина В.А. // Лечащий врач. — 2001. — N 3. — С. 22—27.
11. Рязанцев С.В. // Аллергология. — 1998. — N 2. — С. 45—50.
12. Чучалин А.Г., Сенкевич Н.Ю. // Терапевт. архив. — 1998. — N 9. — С. 53—57.
13. Baraniuk J. // J. Allergy Clin. Immunol. — 1997. — V. 99. — P. 763—772.
14. Corren J. // J. Allergy Clin. Immunol. — 1998. — V. 101. — P. 352—356.
15. Naclerio R. // Allergy. — 1997. — V. 52, N 36. — P. 7—13.
Медицинские новости. - 2007. - №4. - С. 32—36.
Внимание! Статья адресована врачам-специалистам. Перепечатка данной статьи или её фрагментов в Интернете без гиперссылки на первоисточник рассматривается как нарушение авторских прав.