Mazurenka A.N.
Republic Scientific-Practical Center of Traumatology and Orthopedics, Minsk
Lumbar transpedicular fixation in deformities and degenerative disease
Резюме. Транспедикулярная фиксация – одно из самых распространенных и востребованных вмешательств на поясничном отделе позвоночника. В отечественной литературе методика операции освещена недостаточно. В статье изложены основные особенности установки поясничных винтов.
Ключевые особенности установки винтов: прочность на границе кость–металл, избежание повреждения нервных, сосудистых структур, дугоотрост-чатых суставов. Винты устанавливаются по конвергентной монокортикальной методике с выбором максимально допустимых размеров. С целью определения точки входа в корень дуги используются анатомические ориентиры: поперечный и суставной отростки. Отверстие для винта подготавливается с помощью шила или зонда. Осуществляется рентгеновский контроль. Используются три основных типа винтов: прямой винт и винты, совмещающие функцию узла фиксации с вертикальной укладкой стержня типа «камертон», такой винт может быть моноаксиальным или полиаксиальным. Правильно выполненная фиксация обеспечивает высокую частоту наступления спондилодеза поясничного отдела позвоночника в сочетании с возможностью ранней активизации пациента.
Ключевые слова: поясничный отдел позвоночника, фиксация, спондилодез, транспедикулярный винт.
Summary. Transpedicular fixation is widely used in lumbar spine surgery. However, there are a lack of information about screw insertion and screw positioning in Russian language literature. Basic features of installation of lumbar screws are stated in the article.
The main principles of installation of screws are: durability on border a bone-metal, avoidance of damage of nervous, vascular structures, facet joints. Screws are established on convergent monocortical technique with a choice of as much as possible admissible sizes. For the purpose of definition of a pedicle entrance point anatomic reference points are used: transverse and articular processes. The channel for the screw is prepared with the help awl or a probe. X-ray control is carried out. Three basic types of screws are used: the direct screw and the screws combining function of knot of fixing with vertical packing of a core of type «tuning fork», such screw can be monoaxial or polyaxial. Correctly executed fixing provides high frequency of approach lumbar spine fusion in a conjunction with possibility of early activization of the patient.
Keywords: lumbar spine, fixation, fusion, pedicle screw.
В хирургии деформаций и дегенеративно-дистрофических поражений поясничного отдела позвоночника в настоящее время широко применяется транспедикулярная фиксация (ТПФ). Это позволяет повысить частоту наступления костного сращения, сократить сроки стационарного лечения и нетрудоспособности, обеспечить качественно более высокий уровень реабилитации. Вместе с тем, несмотря на постоянное расширение ее использования, остается высоким уровень осложнений. Ошибки могут встречаться на всех этапах хирургического лечения: при планировании, в процессе самой операции во время установки винтов, монтажа конструкции, в послеоперационном периоде. Проблемы носят самый разнообразный характер. Однако несмотря на огромный интерес к фиксации позвоночника и большое количество предлагаемых конструкций, в периодических изданиях России и Украины опубликованы единичные работы на эту тему, посвященные в основном ТПФ при повреждениях позвоночника. В медицинских журналах Беларуси отсутствуют публикации, описывающие ТПФ при нетравматической патологии поясничного отдела. Как это ни парадоксально, прикладные вопросы установки фиксатора практически не отражены в литературе. Поскольку методику активно осваивают травматологи-ортопеды и нейрохирурги областных больниц страны, мы считаем целесообразным осветить основные особенности, касающиеся непосредственно техники установки винтов и компоновки фиксатора, здесь остановимся на этих конкретных вопросах, так как в рамках одной статьи нельзя охватить все аспекты ТПФ.
В РНПЦ травматологии и ортопедии ТПФ при деформациях и дегенеративно-дистрофических поражениях поясничного отдела позвоночника используется с 1995 г. При данной патологии хирургическое лечение больных с применением ТПФ применяется в случае прогрессирования деформации с выраженным болевым синдромом, появлением и прогрессированием неврологического дефицита, не поддающемуся консервативному лечению на фоне нестабильности позвоночника. Стабилизация позвоночника, параллельно со спондилодезом, проводится во всех случаях спондилолистезов, при нестабильности поясничного отдела позвоночника, в случае декомпрессии содержимого позвоночного канала и ослабления заднего опорного комплекса (при обширной резекции суставных отростков). Хирургическая технология предусматривает предоперационное планирование с определением размеров используемых винтов (поперечный диаметр и длина) и выбором наиболее оптимального варианта установки фиксатора. Это зависит от индивидуальных анатомических особенностей поясничного отдела позвоночника больного и имеющейся патологии.
Основная биомеханическая концепция ТПФ полагается на рациональное размещение винтов и правильную компоновку фиксатора. Существенными моментами в размещении винтов являются: прочность на границе кость–металл, избежание повреждения нервных и сосудистых структур, прилежащих к корню дуги и лежащих вентральнее тела позвонка, избежание повреждения прилежащих дугоотростчатых суставов, легкость и удобство в имплантации [8].
Подготовка к фиксации поясничного отдела позвоночника. Пациент располагается на операционном столе в положении на животе, укладывается на валики или специальные опоры для исключения давления на органы грудной и брюшной полостей. Это уменьшает давление в венах позвоночного канала и, соответ-ственно, снижает объем кровопотери. Поясничный отдел позвоночника в процессе установки фиксатора должен находиться в физиологически выгодном положении, то есть с сохранением лордоза. Этому уделяется большое значение, поскольку фиксация позвоночника в положении сгибания приводит к нарушению биомеханики, кифозированию и появлению болевого синдрома, несмотря на адекватную декомпрессию и правильно установленный фиксатор. На предыдущем этапе развития хирургии позвоночника, когда не существовало ригидных фиксаторов, операции на поясничном отделе из заднего доступа выполнялись в положении сгибания. Это обеспечивало удобство работы хирурга и лучший доступ к межпозвонковым дискам за счет расширения междужковых промежутков. В условиях ТПФ наиболее рациональным считается положение разгибания или нейтральное положение позвоночника с целью коррекции мобильных смещений позвонков.
Выполняется задний хирургический доступ с отделением паравертебральных мышц от остистых отростков и дуг позвонков. Латеральной границей операционной раны служат дугоортостчатые суставы или, если планируется спондилодез с укладкой костных трансплантатов на поперечные отростки, то, соответственно, с выделением последних. Уровень хирургического доступа уточняется с помощью электронно-оптического преобразователя (ЭОП). Особое внимание уделяется сохранению межостистых связок и дугоотростчатых суставов выше зоны вмешательства. На уровне L5 рекомендуется сохранять пояснично-подвздошную связку.
Для пояснично-крестцового отдела позвоночника в случае, когда нет необходимости выполнения декомпрессии корешков спинного мозга, возможно выполнение межмышечного доступа. Одну из разновидностей предложил L.L. Wiltse [19]. Доступ осуществляется без отделения мышц от остистых отростков: выполняется разделения порций паравертебральных мышц по естественной фасциальной перегородке, присутствующей на уровне L3–S1. Преимуществом является сохранение иннервации и кровоснабжения мышц, а также отсутствие необходимости чрезмерного растяжения краев раны для придания винту угла в оси корня дуги.
Мы используем транспедикулярную конструкцию (НП ООО «Медбиотех», Республика Беларусь) с винтами диаметром: 5,0/5,5/6,0/6,5/7,0 мм. Выпускаются винты, отличающиеся по конструктивным особенностям. Это традиционный прямой винт (рис. 1, а), предназначенный для бокового крепления стержня фиксатора с помощью дополнительного специального узла. А также винты, совмещающие функцию узла фиксации с вертикальной укладкой стержня – винты типа «камертон». Такой винт может быть моноаксиальным или полиаксиальным (рис. 1, б и в). Моноаксиальный винт имеет жесткую ось резьбовой части, обеспечивает более прочную фиксацию и предпочтителен в использовании. Полиаксиальный винт с изменяющимся углом расположения резьбовой части более удобен в установке и монтаже, однако обеспечивает менее прочную фиксацию. Рекомендуется для ревизионных вмешательств, в случае иных сложных анатомических ситуаций и не рекомендуется для первичных случаев. Винты «самонарезающиеся», снабжены резьбой, высота которой увеличивается в дистальных отделах, а толщина витков увеличивается в проксимальном направлении, что обеспечивает прочное заклинивание в губчатой костной ткани. Сердечник винта утолщается к проксимальному концу, что также способствует закреплению винта в неплотной, особенно в случае остеопороза, губчатой части корня дуги и тела позвонка. Толщина сердечника наибольшая рядом с местом фиксации к стержню, то есть в зоне, наиболее подверженной риску перелома. Кончик винта закругленный для снижения риска перфорации мягких тканей при выходе за пределы кортикального слоя позвонка.

Винты устанавливаются по конвергентной монокортикальной методике с учетом индивидуальных анатомических особенностей. Монокортикальная методика (когда позвонок перфорируется винтом только в зоне его входа) рекомендуется большинством авторов. Это наиболее безопасный вариант установки винтов, поскольку толщина мягких тканей между позвонком и крупными поясничными сосудами всего лишь несколько миллиметров. Возможно применение бикортикальной установки винтов (с перфорацией кончиком винта вентральных отделов тела позвонка), что применяется для сегмента S1. Способ требует особой тщательности выполнения из-за высокого риска повреждения сосудов. Бикортикальное введение обеспечивает более прочное стояние винтов в крестце за счет возможности использования винтов большей длины и крепления винтов в двух кортикальных слоях. Кроме того, это позволяет добиться большей проч-ности в случае остеопороза. Фиксация крестца при операциях спондилодеза поясничного отдела позвоночника является особой проблемой и требует отдельного рассмотрения.
Основными характеристиками корней дуги, необходимыми для проведения ТПФ являются следующие анатомические параметры: горизонтальный (медиолатеральный) и вертикальный (краниокаудальный) диаметры корня дуги (рис. 2, а и в); общее расстояние от точки введения винта до переднего кортикального слоя тела позвонка вдоль оси корня дуги, составляет приблизительно 40–50 мм; поперечный педикулярный угол между линией, параллельной середине позвонка, и линии оси корня дуги (рис. 2, б); сагиттальный педикулярный угол между линией оси корня дуги и верхней замыкательной пластинкой тела позвонка (рис. 2, в).
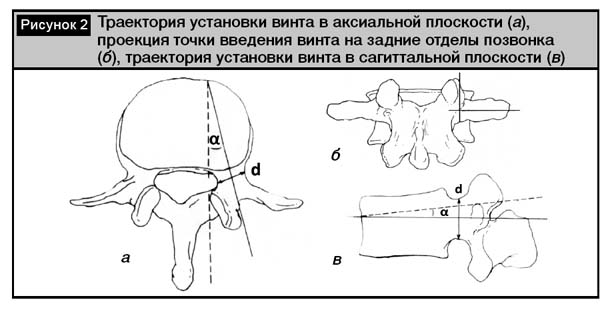
С целью определения точки входа в корень дуги используются следующие анатомические ориентиры: а) поперечный отросток, обычно соответствующий уровню корня дуги в поясничном отделе; б) каудальная часть нижней суставной фасетки; в) гребень в месте соединения суставного и поперечного отростков с пластинкой дуги.
Использование бульшего диаметра винтов обеспечивает прочность фиксации. Учитывая это, для обеспечения наиболее рационального с точки зрения механической прочности и безопасности установки, предложены различные точки входа винта в кортикальную часть пластинки дуги. R. Roy-Camille описывает исходную точку, расположенную по линии латерального края дугоотростчатого сустава, каудальнее его нижнего края на 1 мм [15]. В соответствии с методикой автора используется «прямая» траектория винта с наименьшим углом в поперечной плоскости. Предложено также использовать в качестве ориентира в поясничном отделе позвоночника добавочный отросток (processus accessorius). По данным анатомических исследований, он находится в проекции середины поперечного диаметра корня дуги [3]. Наиболее часто используется более латерально расположенная точка введения по F.P. Magerl [10]. В соответствии с рекомендациями автора, в поясничном отделе позвоночника точка входа расположена по линии середины поперечного отростка на уровне латерального края верхнего суставного отростка соответствующего позвонка (рис. 2, б). Методика предполагает более косую траекторию с большим углом установки винта относительно средней линии.
Безопасность методик относительно использования различных исходных точек введения винта оценивается по двум параметрам. Способность обеспечить наименьшее расстояние до оси корня дуги и наибольшую амплитуду возможных углов установки. Методика Roy-Camille подходит для уровней L1 и L2, где ось корней дуги расположена более сагиттально. Для уровней L3, L4 и L5 наиболее оптимальной является методика Magerl [10]. Эти особенности установлены на практике и путем компьютерного анализа КТ-сканов [7,14]. Кроме того, проекция корня дуги на задние элементы позвонка располагается не строго посередине поперечного отростка. Точка краниальнее на уровне L1 на 3,9 мм, L2 – 2,8, L3 – 1,4 мм. На уровне L4 – каудальнее на 0,5 мм, L5 – 1,5 мм [5].
Во время операции используется интраоперационный рентгеновский или контроль с помощью ЭОП. Для контроля установки винтов обычно используются анатомические ориентиры, метод «пальпации» подготовленного для винта отверстия и ЭОП. Несмотря на то что подобные методы контроля установки винтов являются общепринятыми и широко используются, частота неправильно установленных винтов остается высокой. По данным послеоперационных рентгенологических и КТ-исследований, винты имеют неправильное расположение до 40% случаев [6]. По нашим данным, повторного вмешательства из-за экстрапедикулярного размещения винтов потребовали 5,7% больных [2].
Перед подготовкой отверстия удаляется кортикальный слой: для этого используются костные кусачки или высокоскоростная фреза с бором диаметром 3–5 мм. В случае применения полиаксиальных винтов подготавливается выемка в костной ткани размером несколько больше фиксирующей головки. Это необходимо для свободного изменения угла наклона последней относительно резьбовой части винта.
Отверстие может подготавливаться различными методами. В соответствии с методикой W. Dick [4], вначале устанавливается спица Киршнера на глубину около 30 мм и выполняется рентгеновский контроль. Затем спица удаляется, 3,5 мм сверлом подготавливается отверстие, в которое без использования метчика устанавливается винт.
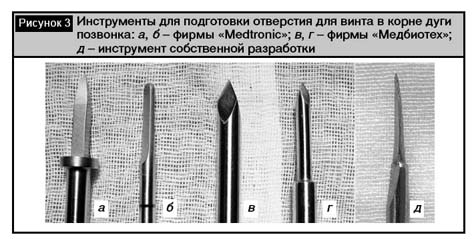
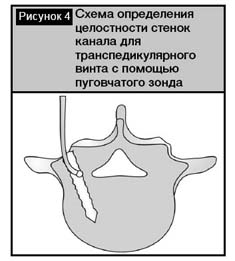
В настоящее время в соответствии с рекомендациями большинства авторов отверстие подготавливается с помощью шила или зонда [1,18]. Известны различные конструкции подобных инструментов: остроконечные, плоские, с ограничителем и без последнего (рис. 3). При необходимости метчиком диаметра меньшим винта на 1 мм выполняется резьба. При отсутствии метчика можно воспользоваться транспедикулярным винтом меньшего диаметра. Пуговчатым зондом проверяется целостность стенок корня дуги (рис. 4). Затем устанавливается транспедикулярный винт. Применяются винты диаметром от 5 до 8 мм, соответственно имеющимся анатомическим возможностям. В целом рекомендуется использование винтов максимального диаметра для обеспечения более прочной фиксации. Винт наружной частью резьбы должен «опираться» на прочные кортикальные стенки корня дуги, поскольку фиксация в губчатой кости не обеспечивает надежной основы крепления фиксатора, особенно у пожилых людей на фоне остеопороза. Диаметр винта должен составлять 70–80% педикулярного диаметра, но не более 80%, чтобы избежать растрескивания кортикального слоя корня дуги [12]. Если установка винта слишком большого диаметра превышает возможности пластической деформации корня дуги, в 72% случаев происходит перелом латерального кортикального слоя и в 28% – медиального. Это может приводить к неврологическим расстрой-ствам при повреждении спинномозгового нерва. В связи с этим выбор оптимального диаметра устанавливаемого винта лучше всего производить на основе данных предоперационного КТ-сканирования и определения расстояния между внутренними, а не наружными кортикальными слоями корня дуги.
Направление введения винта в аксиальной плоскости является определяющим для успешной установки винта, поскольку лимитирующим фактором является именно поперечный горизонтальный размер корня дуги, значительно меньший вертикального. Авторы рекомендуют установку винта под постепенно увеличивающимся (L1 – L5) углом от 10? до 30? [1]. Предлагается так же использование как меньших углов: в пределах 5–10? для уровня L4, 15? для уровня L5 и S1 [11], так и большей величины: от 16,5? (L1) до 22,7? (L5) [3].
В сагиттальной плоскости рекомендуется «нулевой» угол [11]. Возможно направление введения с отклонением от «нулевого» угла до 10? [1]. Слишком большое отклонение в краниальном направлении может привести к прохождению винта в межпозвонковый диск. В каудальном – вызвать повреждение прилежащего непосредственно к корню дуги спинномозгового ганглия и спинномозгового нерва.
Важный вопрос – глубина введения винта. В результате биомеханических исследований выяснено, что прочность на вырывание одинакова, если винт установлен до середины диаметра тела позвонка или до переднего кортикального слоя [17]. Обычно рекомендуется установка винта на глубину 70–80% тела позвонка. Иногда в процессе хирургического вмешательства возникает необходимость удалить и повторно установить винт. При введении того же винта прочность его фиксации снижается на треть. Поэтому следует выбирать винт большего диаметра. И только в случае, если это невозможно, применять винт большей на 5–10 мм длины [13].
Чаще всего производится фиксация одного или двух позвоночных двигательных сегментов, соответственно, устанавливаются 4–6 винтов. В ряде случаев сколиотических деформаций фиксируются все поясничные позвонки. Становится необходимым придать стержню фиксатора нужную форму. Это несложно сделать при фиксации одного сегмента: достаточно выбрать нужного размера стержни. При большей протяженности используется шаблон, который предварительно изгибается по форме фиксируемого отдела позвоночника. Затем нужной длины стержень контурируется уже по имеющемуся шаблону. Для шаблона можно использовать проволоку из мягкого металла. Для подгонки применяется так называемый французский сгибатель или инструмент для сгибания стержней непосредственно в ране. Следует помнить, что усталостная прочность изогнутых стержней существенно ниже прямых [9]. В биомеханических исследованиях продемонстрировано, что титановые стержни ломаются именно в местах их сгибания. Особенно тщательно контурировать стержень следует при использовании моноаксиальных винтов. В противном случае при расположении стержня под углом к вырезке в фисирующей головке винта и, соответственно, к прижимной гайке, стержень не в состоянии быть прочно закреплен.
Завершающий этап монтажа транспедикулярной конструкции – установка поперечного стабилизатора. Это делается во избежание «эффекта дворников», когда происходит боковое смещение в силу того, что тело позвонка может вращаться на установленных в него винтах.
Как показывает наш опыт и данные других авторов, фиксация поясничного отдела позвоночника при травме возможна без выполнения спондилодеза [16]. Вмешательства же при деформациях и дегенеративно-дистрофических поражениях во всех случаях должны сопровождаться осуществлением спондилодеза с укладкой костных трансплантатов на дуги, суставные и поперечные отростки позвонков или задним межтеловым спондилодезом. Используется костная стружка из элементов заднего опорного комплекса или из задней части гребня подвздошной кости. Возможно дополнительное использование аллотрансплантатов. Передний межтеловой спондилодез выполняется как завершающий этап операции или в отсроченном порядке. Необходимость выполнения операции из заднего и из переднего доступов возникает при выраженной нестабильности позвоночника.
Использование внутренней фиксации позволяет осуществить вертикализацию больных в сроки 1–5 дней после операции в облегченном корсете, ликвидировать болевой синдром и добиться регресса неврологических расстройств в короткие сроки. В течение первого месяца полностью восстанавливается способность к самообслуживанию. В течение 6–12 мес. после операции наблюдается формирование костного сращения.
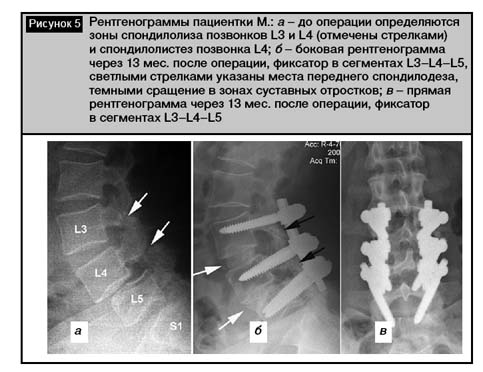
Клинический пример. Пациентка М., 33 лет, с многолетними болями в поясничном отделе позвоночника. При обследовании выявлены спондилолизный спондилолистез L4 II степени, спондилолиз L3 (рис. 5, а). Выполнено хирургическое вмешательство: транспедикулярная фиксация L3–L4–L5 и задний спондилодез аутотрансплантатами на этих же уровнях. Винты установлены под контролем ЭОП. Через 2 недели выполнен передний межтеловой спондилодез L3–4, L4–5 из переднебокового забрюшинного доступа аутотрансплантатами из гребня подвздошной кости. Контрольный осмотр проведен через 13 мес. после операции: болей нет, рентгенологически – костное сращение L3–4, L4–5 (рис. 5, б).
При рассмотрении осложнений ТПФ выяснилось, что их причиной стали ошибки, допущенные при планировании и выполнении вмешательства. Наш материал исследования включал 176 оперированных пациентов с деформациями и дегенеративно-дистрофическими поражениями поясничного отдела позвоночника, которым выполнялось 15 ревизионных вмешательств по поводу осложнениями со стороны фиксатора [2]. Это случаи у больных с тяжелым остеопорозом – один случай и при патологии, сопровождающейся спастическим синдромом, – также один случай. Таким образом, на прочность стабилизации оказывала влияние сопут-ствующая патология. Анализ результатов применения ТПФ показал, что включение в зону фиксации более одного позвоночного сегмента требует установки винтов в каждый из позвонков на этом уровне. В противном случае возникает угроза перелома винтов фиксатора вследствие механической перегрузки, что произошло до 12 месяцев у 2 больных. Во всех случая моносегментарной стабилизации в зоне вмешательства достигнута проч-ная фиксация и не отмечено случаев переломов винтов и узлов конструкции. Осложнения при использовании фиксатора заключаются также в неправильном расположении винтов – 10 случаев и в ослаблении узлов крепления, связанных с технической ошибкой – один случай.
Таким образом, вариабельность анатомии поясничного отдела позвоночника в норме, при деформациях, дегенеративных поражениях, у больных со спондилолизным и особенно диспластическим спондилолистезами затрудняет ориентацию хирурга в операционной ране и требует тщательного планирования вмешательства. Знание строения поясничных позвонков и опыт хирурга играют решающую роль. Необходимо адекватно оценивать состояние костной ткани оперируемого сегмента, ведь при выраженном остеопорозе фиксатор не будет служить цели улучшения условий для успешного спондилодеза. В ряде случаев невозможно использовать стандартные точки введения винтов, поэтому до операции необходимо изучить КТ-сканы, во время операции тщательно выполнять технику установки винтов и проводить адекватный рентгенологический контроль. Винты должны быть максимальными по диаметру и длине для данного сегмента, чтобы обеспечить наиболее прочную фиксацию. Фиксатор следует монтировать с сохранением поясничного лордоза. И, наконец, помнить, что установка фиксатора не самоцель, а средство для осуществления спондилодеза, и тщательно готовить место для укладки костных трансплантатов, использовать достаточное количество костной ткани.
Л И Т Е Р А Т У Р А
1. Макаревич С.В. Спондилодез универсальным фиксатором грудного и поясничного отделов позвоночника: Пособие для врачей. – Минск, 2001. – 80 c.
2. Макаревич С.В., Воронович И.Р., Мазуренко А.Н. и др. Комплексное обследование больных и тактика внутренней стабилизации при стенозах и деформациях поясничного отдела позвоночника // Материалы науч.-практ. конф. – Минск, 2004. – С. 75–76.
3. Усиков В.Д., Рождественский А.С., Широченко Н. Д. // Травматология и ортопедия России. – 2002. – № 2. – C. 20–25.
4. Dick W. // Spine – 1987. – Vol. 12, N 9. – P. 882 – 900.
5. Ebraheim N.A., Rolling J.R., Yeasting R.A. // Spine. – 1996. – Vol. 21. – P. 1296–1300.
6. Farber G., Place H., Mazur R. et al. // Spine. – 1995. – Vol. 20. – P. 1494–1499.
7. Hailong Y., Wei L., Zhensheng M., Hongxum S. // Eur. Spine J. – 2007. – Vol. 16. – P. 619–623.
8. Krag M.N. // Spine. – 1991. – Vol. 16. – P. S155–S161.
9. Lindsey C., Deviren V., Xu Z. et al. // Spine. – 2006. – Vol. 31. – P. 1680–1687.
10. Magerl F.P. // Clin. Orthop. Relat. Res. – 1986. – Vol. 189. – P. 125–141.
11. Matsuzaki H., Tokuhashi Y., Matsumoto F. et al. // Spine. – 1990. – Vol. 15. – P. 1159–1165.
12. Misenhimer G.R., Peek R.D., Wiltse L.L. et al. // Spine. – 1989. – Vol. 14. – P. 367–372.
13. Polly D.V., Orchowski J.R., Ellenbogen R.G. // Spine. – 1998. – Vol. 23. – P. 1374–1379.
14. Robertson P.A., Novotny J.E., Grobler L.J., Agbai J. U. // Spine. – 1998. – Vol. 23. – P. 60–66.
15. Roy-Camille R., Saillant G. // Clin. Orthop. Relat. Res. – 1986. – Vol. 203. – P. 7–17.
16. Sanderson P. L., Fraser R.D., Hall D.J. et al. // Eur. Spine J. – 1999. – Vol. 8. – P. 495–500.
17. Zindrick M.R., Wiltse L.L., Widel E.H. et al. // Clin. Orthop. Relat. Res. – 1986. – Vol. 203. – P. 99–111.
18. Zucherman J., Ken Hsu, White A., Wynne G. // Spine. – 1988. – Vol. 13. – P. 570–579.
19. Wiltse L.L. // Clin. Orthop. Relat. Res. – 1973. – Vol. 91. – P. 48–56.
Медицинские новости. – 2012. – №4. – С. 29-36.
Внимание! Статья адресована врачам-специалистам. Перепечатка данной статьи или её фрагментов в Интернете без гиперссылки на первоисточник рассматривается как нарушение авторских прав.