Внимание! Статья адресована врачам-специалистам
Lorenz Böhler в 1964 г. писал: «Перелом диафиза плечевой кости является самым благоприятным из диафизарных переломов длинных трубчатых костей. При правильном наложении повязки… такие переломы практически всегда просто излечиваются консервативными средствами» [1]. Тем не менее, следует отметить, что консервативное лечение, как и хирургическое, требует четкой концепции и соответствующего контроля на всех его этапах, и его вовсе не следует рассматривать как «беспроблемное».
Ранее крайне редкие показания к хирургическому лечению в течение последних 50 лет значительно расширились. Так, по данным исследований Ассоциации остеосинтеза (АО), в 1991 г. около 50% диафизарных переломов плечевой кости лечились хирургическими методами [8].
Анатомические особенности
В плечевой кости выделяют проксимальный и дистальный эпифизы и диафизарную часть. Дистальный конец плечевой кости развернут кнутри относительно проксимального в среднем на 16º (торсия диафиза плечевой кости). Диафиз плечевой кости в проксимальном отделе имеет округлую в сечении форму, дистальнее уплощается и становится треугольным. Диафизарная часть плеча со всех сторон покрыта мышечными тканями: сгибателями предплечья (двуглавая и плечевая мышцы) и разгибателями (трехглавая мышца плеча).
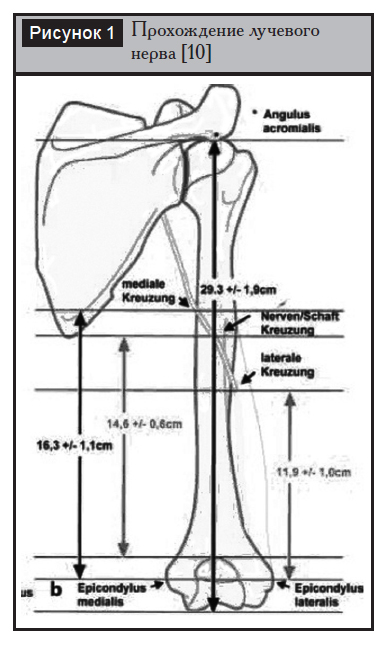
Лучевой нерв проходит спиралеобразно по задней поверхности плечевой кости в средней трети, затем переходит на переднелатеральную поверхность, прободевая межмышечную перегородку, которая является зоной относительной фиксации нерва. Согласно исследованиям R.?Zobrist [10], данная точка располагается на расстоянии 11,9?±?1,0?см от наружного надмыщелка (рис. 1). При этом положение нерва не зависело от сгибания или разгибания в локтевом суставе, а также от приведения или отведения в плечевом суставе; изменялась лишь степень натяжения нерва. Наличие такой фиксации может приводить к повреждениям нерва во время перелома, а также при манипуляциях (репозиция, рассверливание костномозгового канала и др.).
Эпидемиология повреждений
Одно из наиболее репрезентативных исследований эпидемиологии проведено G.?Tytherleigh-Strong из Эдинбурга [9]. В исследовании принимали участие 249 пациентов с диафизарными переломами плечевой кости, наблюдавшихся в течение трехлетнего периода. Были определены морфология повреждений, механизмы травмы, распределение больных по полу и возрасту. В 63% случаев наблюдались простые переломы (типа А по классификации АО), в 26,2% отмечены оскольчатые переломы типа В, в 10,2% случаев – раздробленные типа С. 60% переломов располагались в средней трети диафиза плечевой кости, 30% – в проксимальной трети, 10% – в дистальной. Открытые переломы составили менее 10%. Распределение пациентов по возрасту показало два пика заболеваемости: первый – у мужчин на третьем десятилетии жизни при средне- или высокоэнергетичной травме, второй – более выраженный?– у женщин старше 70 лет, как правило, после простых падений.
Диагностика
Клиническая диагностика перелома диафиза плечевой кости основывается на локальной болезненности и характерном щажении конечности и прижатии ее к грудной клетке. При политравме или у пациента в бессознательном состоянии при общем клиническом обследовании выявляется патологическая подвижность в зоне перелома. При первичном осмотре следует обращать также внимание на состояние мягких тканей, чтобы предупредить возможный прокол кожи изнутри либо дополнительную контаминацию при открытом переломе.
Особое значение при переломах плечевой кости имеет неврологическое обследование, а именно целенаправленное изучение состояния лучевого нерва. При дистальных переломах плечевой кости возможно также повреждение локтевого нерва. Повреждение сосудов проявляется отсутствием пульса на а. radialis и служит показанием к ангиографии или допплеровскому исследованию.
Рентгенологическое исследование поврежденного сегмента конечности в двух проекциях является достаточным для определения типа перелома и формирования плана дальнейшего лечения.
Цель лечения перелома?– полное восстановление функции пораженной конечности. При выборе метода лечения следует учитывать тип повреждения, наличие сопутствующих травм или заболеваний, социальный статус пациента, профессию, доминирующую конечность (правая/левая), наличие ожирения.
Консервативное лечение
Стандартным методом консервативного лечения в нашей стране является применение гипсовой повязки по Волковичу в виде длинной лонгеты, накладываемой от здорового надплечья до кисти травмированной конечности на срок от 6 до 12 недель. Данная повязка позволяет достаточно эффективно устранять угловые смещения отломков, однако является весьма неудобной и обременительной для пациента.
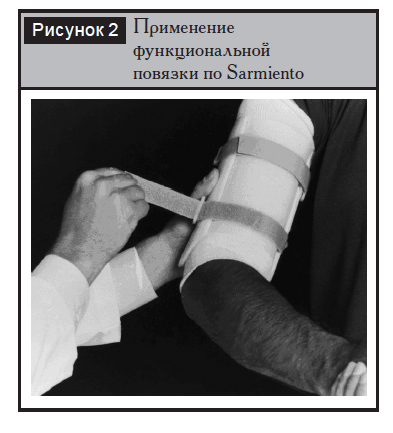
Другим методом консервативного лечения является применение функциональных повязок по Sarmiento [7]. Условиями его применения являются низкий уровень болезненности и способность пациента активно сгибать и разгибать конечность в локтевом суставе. Состояние мягких тканей и габитус больного также должны соответствовать определенным требованиям, например ожирение является относительным противопоказанием к применению данного метода из-за высокой опасности сращения с варусным отклонением дистального отломка.
Первично в течение 7–10 дней применяется длинная гипсовая шина в положении сгибания в локтевом суставе на 90°. Затем накладывается короткая «гильза», оставляющая свободными локтевой и плечевой суставы. В соответствии с клиническими и рентгенологическими признаками консолидации данная шина применяется в среднем до 12 недель с момента травмы (рис. 2). Допустимыми смещениями при консервативном лечении считаются укорочение до 1 см, поперечные смещения до ширины диафиза и угловые отклонения до 25º [7].
А.?Sarmiento и соавт. сообщают о результатах лечения 620 пациентов в период с 1978 по 1990 г. Помимо 465 закрытых переломов имелось 155 открытых (25%). При первичном неврите лучевого нерва (67 человек, 11%) выполнялся невролиз с последующим консервативным лечением перелома. Консолидация достигнута у 604 пациентов, у 16 отмечено несращение.
Тем не менее, эти результаты нельзя слепо переносить на европейские условия. Так, средний возраст больных составил 36 лет, а об опыте или особенностях применения данного метода лечения в условиях возрастного остеопороза авторы не сообщают. Помимо этого у абсолютного большинства пациентов (98%) к моменту окончания лечения отмечались значительные ограничения объема движений в прилежащих суставах.
Хирургическое лечение
С учетом того, что консервативное лечение при правильном применении позволяет достичь хороших результатов у большинства пациентов, показания к хирургическому лечению устанавливаются в индивидуальном порядке.
Показания к хирургическому лечению диафизарных переломов плечевой кости согласно F.?Bonnaire et al. [2]:
1. Абсолютные показания: политравма; открытый перелом; повреждение сосудов; флоттирующее плечо/локоть; переломы плечевых костей с обеих сторон.
2. Относительные (рекомендуемые) показания: короткие косые и поперечные переломы; проксимальные или дистальные переломы; личные обстоятельства и желание пациента; невправляемые переломы; несращения.
Среди методов хирургического лечения наибольшее распространение получили открытая репозиция и остеосинтез пластиной, интрамедуллярный остеосинтез, а также применение аппаратов внеш-ней фиксации.
Остеосинтез пластиной
Доступы. Основными доступами являются переднелатеральный и задний доступ по Henry.
Переднелатеральный доступ чаще применяется при переломах верхней и средней третей плеча, однако при необходимости он может быть расширен на всю длину плечевой кости. Чем более проксимально располагается перелом, тем чаще приходится отсекать дельтовидную мышцу в зоне ее прикрепления. После выделения плечевой мышцы последняя расслаивается вдоль хода ее волокон по границе средней и наружной третей. Таким образом лучевой нерв после прохождения межмышечной перегородки защищается волокнами плечевой мышцы (рис. 3, а, б).
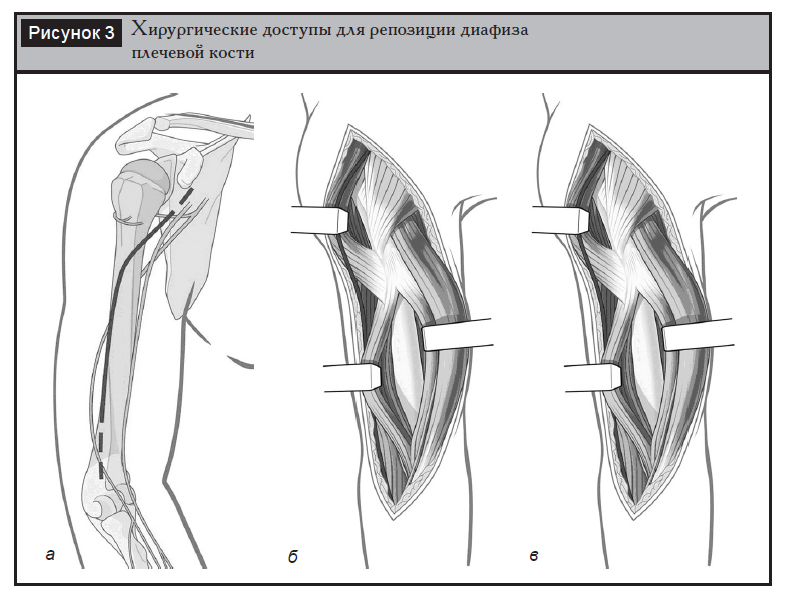
Задний доступ применяется при переломах средней и дистальной третей диафиза плечевой кости в положении больного на животе либо на боку со сгибанием в локтевом суставе более 90º и свободным положением предплечья. Выполняется продольный разрез по задней поверхности плеча, после рассечения поверхностной фасции пальпируется борозда между двумя поверхностными головками трехглавой мышцы, которые тупо разволокняются между собой. В глубине между головками мышцы выявляется лучевой нерв (рис. 3, в).
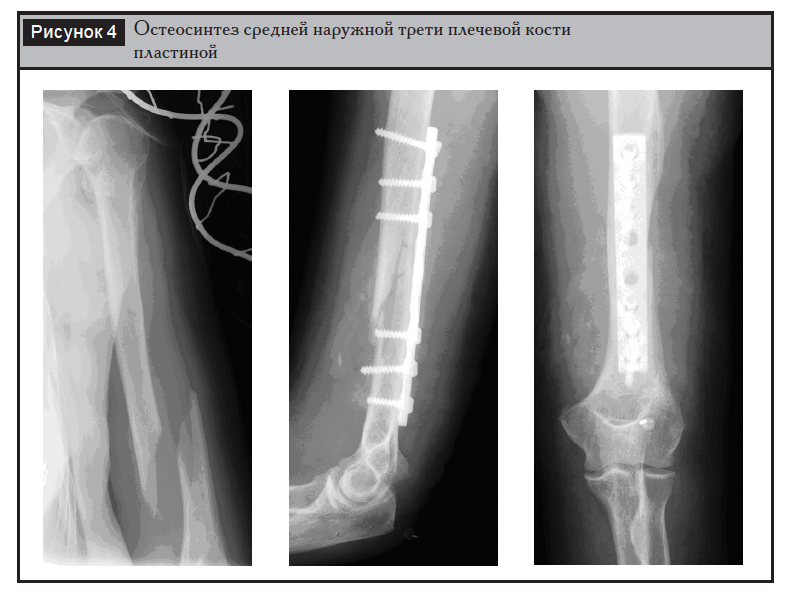
Выбор имплантата. У большинства больных имплантатом выбора является широкая 4,5?мм пластина с ограниченным контактом (LCP, LC-DCP). У субтильных пациентов (пациенток) возможно использование узкой 4,5?мм пластины, в редких случаях применима 3,5?мм система имплантатов (рис. 4). Фиксация каждого из основных фрагментов перелома должна осуществляться как минимум тремя винтами (6 кортикальных слоев). При косых и спиральных переломах при возможности применяется межфрагментарная компрессия винтами. При многооскольчатых переломах используется техника биологического остеосинтеза с фиксацией только основных фрагментов без выделения промежуточных осколков. Лучевой нерв часто проходит над пластиной, особенно при заднем доступе, по-этому в протоколе операции необходимо указывать его положение на момент завершения операции относительно отверстий пластины [2].
Интрамедуллярный остеосинтез
В отличие от диафизарных переломов бедра и голени, где интрамедуллярный остеосинтез давно стал стандартным методом лечения, при переломах плечевой кости данный метод лишь завоевывает свое место в арсенале травматологов. Этому способствует появление имплантатов, специально разработанных с учетом специфической анатомии костномозгового канала плечевой кости. При многих переломах, прежде всего на фоне остеопороза, а также при коротких косых или поперечных переломах интрамедуллярный остеосинтез имеет преимущества перед использованием пластин. Противопоказанием к интрамедуллярному остео-синтезу служат переломы дистального отдела плечевой кости.
Антеградный остеосинтез плечевой кости осуществляется, как правило, в положении «пляжного кресла». Выполняется разрез кожи длиной 2–5 см по переднелатеральной поверхности дель-товидной области с последующим продольным разволокнением дельтовидной мышцы. Выделяются сухожилия ротаторной манжеты и рассекаются продольно ходу их волокон в области большого бугорка (рис. 5). Вскрытие костномозгового канала осуществляется специальным шилом, после чего водится внутренний фиксатор.
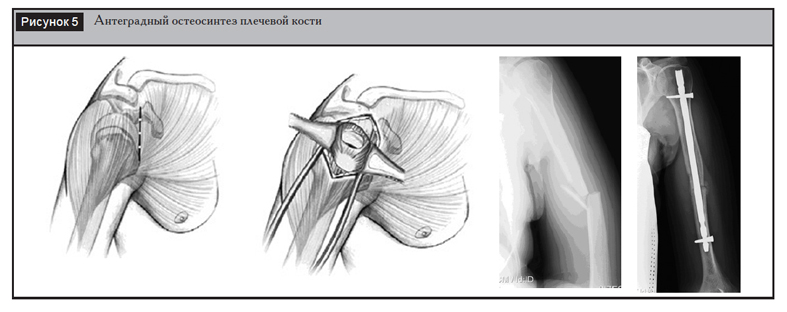
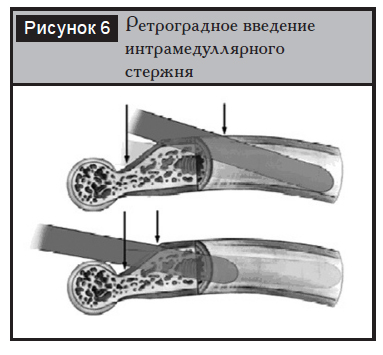
При ретроградном остеосинтезе, выполняемом в положении пациента на животе, точка введения конструкции находится чуть проксимальнее ямки локтевого отростка. Выполняется продольный разрез кожи длиной 6–7 см с разволокнением трехглавой мышцы плеча до кости. Точка введения имплантата тщательно подготавливается ввиду нередких осложнений в виде переломов дистального отдела плечевой кости (рис. 6).
Общим преимуществом интрамедуллярного остеосинтеза плечевой кости является меньшая инвазивность по сравнению с остеосинтезом пластиной, хотя как проксимальный доступ через ротаторную манжету, так и дистальный через ямку локтевого отростка могут сопровождаться специфическими осложнениями (см. ниже).
Внешняя фиксация
Основным показанием к применению внешней фиксации при переломах плечевой кости является лечение перелома плеча у пациентов с множественными повреждениями (политравма) или значительное повреждение мягких тканей. Помимо этого метод применим при возникновении инфекционных осложнений погружного остеосинтеза. Недостатки внешней фиксации (спицевая/стержневая инфекция, замедленное сращение, неудобства для пациента) ограничивают показания к ее применению.
Осложнения
Фиксация пластиной. Открытая репозиция и внутренняя фиксация диафизарных переломов плеча сопровождаются минимальным уровнем осложнений. В целом уровень нагноений или несращений составляет около 1–2% случаев.
Интрамедуллярная фиксация. Уровень инфекционных осложнений при интрамедуллярном остеосинтезе обычно низок. Однако частота болей в точке введения в разных сообщениях варьируется от 0 до практически 100%. Общепринято, однако, что сохранение относительно аваскулярной зоны ротаторной манжеты при введении гвоздя и его погружение примерно на 5 мм ниже уровня суставного хряща позволяют значительно снизить болезненность в точке введения. При ретроградном остеосинтезе проблемы в точке введения могут включать боли в локтевом суставе, контрактуры, гетеротопическую оссификацию и перелом из-за концентрации напряжения вслед-ствие эксцентричности расположения точки введения. Дополнительно ослаблять дистальный отдел плечевой кости может проведение блокирующих винтов в латеромедиальном направлении.
Уровень замедленной консолидации или несращений колеблется от 0 до 29%. Частота этих осложнений может быть снижена предупреждением чрезмерного рассверливания, тщательной установкой блокирующих винтов и, что самое важное, предупреждением перерастяжения перелома [5, 6].
Первичное повреждение лучевого нерва
Частота первичных повреждений лучевого нерва составляет в среднем около 11%, однако при переломах дистального отдела плеча может достигать 30%. Последние исследования показывают, что при высокоэнергетичных повреждениях с варусным смещением дистального отломка повреждение лучевого нерва происходит чаще.
Подход к лечению повреждений лучевого нерва является предметом острых споров, при этом существуют две конкурирующие концепции:
1) выжидательная тактика с консервативным лечением перелома. Согласно данным L.?Böhler, 80–90% первичных парезов лучевого нерва восстанавливаются спонтанно. При отсутствии восстановления функции в срок более 6 мес. после травмы показана поздняя ревизии нерва;
2) первичная ревизия нерва с одновременным остеосинтезом, так как около 10–20% случаев пареза лучевого нерва не проходят спонтанно [9].
Отсутствие единой тактики лечения таких повреждений требует индивидуального подхода к лечению конкретного пациента, тем не менее, на современном этапе отмечается тенденция к более широкому применению ревизии нерва с одновременным остеосинтезом.
Вторичные повреждения нерва при консервативном лечении крайне редки и связаны в основном с каллезными изменениями окружающих нерв тканей. При этом показан невролиз нерва, который, однако, технически сложен.
Послеоперационные повреждения лучевого нерва встречаются примерно в 3% случаев, при этом большинство авторов однозначно рекомендуют раннюю ревизию нерва (если он не был надежно визуализирован при первичной операции) [2, 3, 8].
Таким образом, значительная часть диафизарных переломов плечевой кости может быть излечена консервативными средствами. Показания к хирургиче-скому лечению при данных повреждениях устанавливаются в индивидуальном порядке с учетом активности пациента, типа повреждения и сопутствующей патологии. Открытая репозиция и фиксация переломов пластиной является в настоящее время стандартом хирургического лечения, особенно при распространении на дистальные отделы, повреждениях нервов или сосудов. Интрамедуллярный остеосинтез приобретает большее распространение в последние годы, особенно при поперечных, а также многооскольчатых переломах [4].
ЛИТЕРАТУРА
1. Böhler L. // Langenbecks Arch. Klin. Chir.?– 1964.?– Vol.?308.?– P.?465–475.
2. Bonnaire F., Götze B., Schlickewei W., Zenz M. // Akt Traumatol. – 2001.?– Vol.?31.?– P.?82–89.
3. Brug E., Joist A., Meffert R. // Unfallchirurg.?– 2002.?– Vol.?105.?– P.?82–85.
4. Chapman J.R., Henley M.B., Agel J. et al. // J. Orthop. Trauma.?– 2000.?– Vol.?14.?– P.?162–166.
5. Crates J., Whittle A.P. // Clin Orthop.?– 1998.?– Vol.?350.?– P.?40–50.
6. Rommens P.M., Kuechle R., Bord Th. // Injury, Int. J. Care Injured.?– 2008.?– Vol.?39.?– P.?1319–1328.
7. Sarmiento A., Zagorsky J.B., Zych G.A. et al. // J. Bone Joint Surg. Am.?– 2000.?– Vol.?82.?– P.?478–486.
8. Schittko A. // Unfallchirurg.?– 2003.?– Vol.?106.?– S.?145–160.
9. Tytherleigh-Strong G., Walls N., McQueen M.M. // J. Bone Joint Surg. Br.?– 1998.?– Vol.?80.?– P.?249–253.
10. Zobrist R., Messmer P., Levin L.S., Regazzoni P. // Unfallchirurg.?– 2002.?– Vol.?105.?– S.?246–252.
Медицинские новости. – 2010. – №12. – С. 35-38.
Внимание! Статья адресована врачам-специалистам. Перепечатка данной статьи или её фрагментов в Интернете без гиперссылки на первоисточник рассматривается как нарушение авторских прав.