|

А.В. Васильев, В.С. Васильев, М.И. Богуцкий, М.И. Шейко, Ю.В. Мокров, В.М. Цыркунов
Анализ, структура и причины отказов при госпитализации больных в инфекционный стационар
Гродненский государственный медицинский университет
Своевременность, качество диагностики и лечения во многом зависят от слаженности работы отдельных звеньев лечебной сети, от подготовки медицинского персонала. Дефектность в работе отражается как в жалобах населения, так и в неудовлетворенности оказываемой медицинской помощью.
В последние годы существенно изменилась эпидемическая ситуация, что повлияло на контингенты больных, поступающих в инфекционный стационар. Кроме того, увеличилось количество консультаций, оказываемых врачами в приемном отделении больницы, организовано диспансерное наблюдение за инфекционными больными, ранее не наблюдавшимися. Все это определило необходимость проведения углубленного анализа работы приемного отделения инфекционного стационара как крайне важного подразделения, от медицинского персонала которого требуется не только квалифицированная работа по диагностике инфекционной патологии, принятию решения о госпитализации в специализированный стационар, но и своеобразная «фильтрация» непрофильных больных, направленных на консультацию или госпитализацию с ошибочным диагнозом инфекционного заболевания.
Объектом исследования стала медицинская документация приемного отделения: журнал учета приема больных и отказов в госпитализации (форма №03-1,001/у), журнал приема амбулаторных больных (форма №074/у), журналы учета инфекционных заболеваний по отдельным группам инфекций (№03-4,060/у, 03-2,060/у, 03-3,060/у). Предметом исследования были общая количественная и качественная характеристика больных, направленных на госпитализацию, показатели госпитализации в сопоставлении со среднестатистическими сведениями о населении региона; причины и характер отказов больных «от госпитализации» и больным «в госпитализации» в зависимости от нозологических форм болезни; оценка влияния на отказы ряда объективных и субъективных факторов (возраст, пол, годовые, месячные, недельные, суточные колебания, профессиональные особенности врача приемного отделения и т.п.).
Для более объективного анализа демографических показателей и оценки степени вовлеченности жителей региона (Гродненской области) в инфекционный процесс при различной инфекционной и неинфекционной патологии приведены среднестатистические данные о повозрастном и половом составе населения, проживавшего в регионе в 2003—2005 гг. (табл. 1).
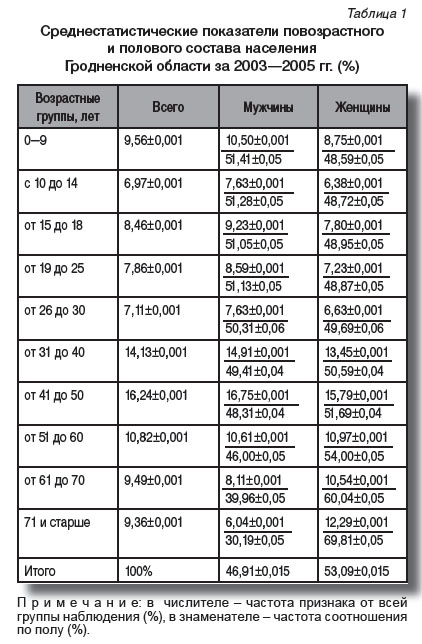
Как видно из табл. 1, в младших возрастных группах (вплоть до 30 лет) отмечено преобладание лиц мужского пола, постепенно, по мере увеличения возраста, сменяющееся на преобладание женского пола, причем среди лиц старше 70 лет соотношение составляло 1:2. Практически уравновешенный половой состав наблюдался в возрасте от 25 до 40 лет. Если учесть, что в возрастную группу от 0 до 14 лет входило 14,53% населения, то лиц старше 60 лет было 18,85%. Это позволяет сделать вывод о старении населения республики и может отразиться на характере инфекционной патологии и показателях госпитализации.
Госпитализация. За 2003—2005 гг. на госпитализацию в инфекционный стационар было направлено 13185 чел., из которых не был госпитализирован каждый пятый, т.е. 2647 пациентов (20,8%). Характер отказов представлен следующими категориями: отказы больных от госпитализации — 958 случаев (36,2%), отказы больным в госпитализации — 1689 случаев (63,8%).
В табл. 2 даны среднестатистические показатели повозрастного и полового состава госпитализированных в инфекционный стационар за 2003—2005 гг.
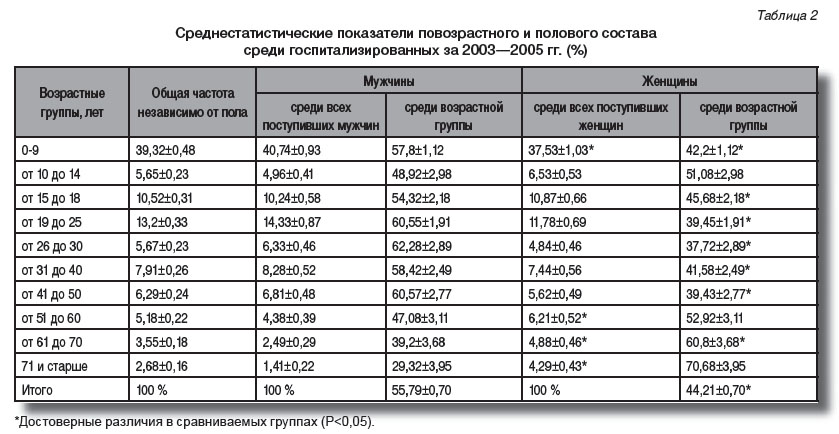
Если сравнить представленные в табл. 2 сведения с данными табл. 1, видно, что количество госпитализированных в возрасте от 0 до 9 лет более чем в 4 раза превышает частоту этой возрастной группы во всем населении региона. Углубленный анализ показал, что основной вклад в возрастную структуру госпитализируемых больных внесли дети в возрасте от 1 до 6 лет. Заметное превышение среднестатистической частоты среди госпитализированных отмечено в возрастной группе от 19 до 25 лет (в 1,7 раза). Выявленные различия в возрастной структуре госпитализируемых больных в сравнении с показателями в популяции населения в целом повлияли на изменение возрастной структуры в более старшем возрасте. В частности, отмечено снижение удельного веса больных возрастных групп от 31 до 40 лет (в 1,8 раза), от 41 до 50 лет (в 2,6 раза), от 51 до 60 лет (в 2,1 раза), от 61 до 70 лет (в 2,7 раза), 71 год и старше (в 3,5 раза).
Не исключено, что одной из причин снижения частоты госпитализации в инфекционный стационар больных, относящихся к категории работоспособного населения, может быть острая необходимость выполнения ими своих служебных обязанностей (даже в ущерб здоровью) и надежда на эффект самолечения или самоизлечение. Объяснить причины отказа от госпитализации «надеждой» на значительную иммунную прослойку у лиц старшего возраста не вполне логично, так как подобная ситуация наблюдалась и в возрастной группе старше 60 лет. Вероятно, именно этот возрастной контингент оставался на попечении участковых врачей, которые в силу разных обстоятельств, включая проведение диагностических и лечебных мероприятий, не посчитали целесообразным направить больных в инфекционный стационар.
Колебания в половом составе среди госпитализированных больных также имели особенности в сравнении со среднестатистическими показателями населения в целом (табл. 2). Особую озабоченность вызывала первая группа — от 0 до 9 лет. Ранее проведенные нами исследования показали, что только дети с острыми кишечными инфекциями, госпитализированные в 1993—2000 гг., составили 50% всех больных, причем каждый 10-й ребенок «проходил» через отделение реанимации и интенсивной терапии [3]. Представленный материал носит иллюстративный характер, но четко показывает преобладающие при госпитализации возрастные потоки. Это, естественно, влияет как на этиологическую структуру госпитализированных инфекционных больных, так и на спектр дифференцируемой врачом приемного покоя неинфекционной патологии, нередко скрывающейся под «маской» различных инфекций, что может быть веской причиной отказов в госпитализации (63,8%).
Структура отказов при госпитализации. Больных, направленных в инфекционный стационар, не госпитализируют в основном по двум причинам: либо пациент сам отказывается от госпитализации, либо ему отказывают в этом врачи приемного покоя. В табл. 3 представлены данные о повозрастном и половом составе лиц, не госпитализированных в стационар в 2003—2005 гг.
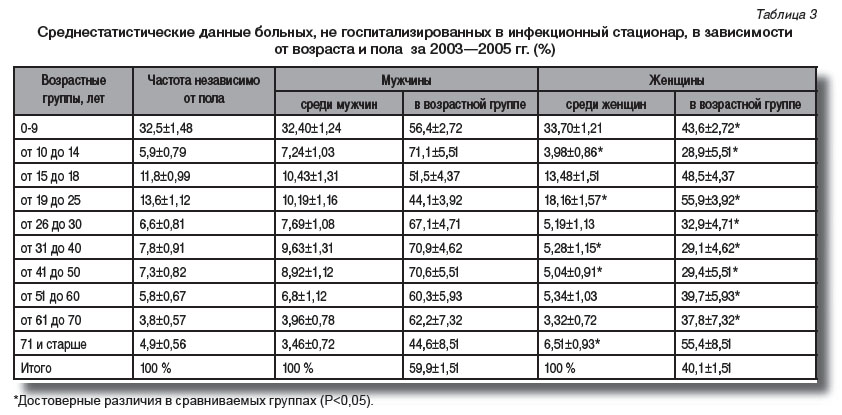
Как видно из представленных данных, динамика отказов при госпитализации в целом была сопряженной с тенденциями, выявленными среди госпитализированных. Наибольшее число отказов пришлось на возрастную группу от 0 до 9 лет. Заметное увеличение частоты отказов наблюдалось в возрасте от 15 до 18 лет (в 1,5 раза), от 19 до 25 лет (в 1,5 раза). Снижение частоты отказов при госпитализации отмечено во всех группах старше 30 лет (в 2—2,5 раза).
Анализ полового состава показал, что статистическое увеличение количества отказов лицам мужского пола наблюдалось в возрастных группах от 9 до 14 лет (Р<0,001), от 26 до 30 лет (Р<0,001), от 31 до 40 лет (Р<0,001), от 41 до 50 лет (Р<0,001), от 51 до 60 лет (Р<0,001) и даже старше 70 лет. В табл. 4 представлены статистические данные об отказах «от госпитализации» и «в госпитализации» за 2003—2005 гг.
Как видно из этих данных, отказов «в госпитализации» было в 2 раза больше, чем отказов «от госпитализации» самими больными. В возрастных группах прослеживаются заметные отличия от приведенных ранее усредненных показателей частоты отказа «от госпитализации» и «в госпитализации» (36,2% и 63,8% соответственно). Преобладание отказов особенно заметно в возрастных группах от 0 до 25 лет (P<0,001), затем наблюдается сокращение вплоть до уровня старших возрастных групп (от 60 до 70 лет и старше, P<0,001). Полагаем, что если отказ от госпитализации у детей является инициативой родителей или родственников, то в старшей группе (18—25 лет) он может быть обусловлен недооценкой своего состояния или недостаточной информацией, предоставленной больному врачом. Резкое снижение частоты отказов от госпитализации среди лиц пожилого и старческого возраста, как правило, обусловлено серьезной ситуацией и озабоченностью самих пациентов. Как видно из табл. 4, в инфекционном стационаре от госпитализации чаще всего отказываются дети (родители детей), а в госпитализации чаще отказывают больным старшей возрастной группы. Это требует изучения причин в каждом конкретном случае, так как за ними стоит качество доклинической диагностики инфекционных болезней в младших и старших возрастных группах как наиболее сложных контингентах.
Еще одной причиной отказа больного от госпитализации, даже в случае доставки его бригадой скорой медицинской помощи, могла быть новая информация о его болезни, полученная от врача-инфекциониста, сообщившего, что особой тревоги состояние пациента не вызывает и его можно лечить дома. Среди других причин могли быть условия стационара, не устраивающие больного, конфликтные ситуации, длительные сроки госпитализации, обусловленные эпидемическими критериями, и т.п.
С другой стороны, высокая частота отказов в госпитализации в старшей возрастной группе чаще связана с исключением предварительного диагноза инфекционной патологии, необходимостью дальнейшей дифференциации диагноза и осмотра больного другими специалистами в неинфекционных стационарах. В связи с этим показатели частоты и динамика отказов в госпитализации у пожилых и стариков, по нашему мнению, отражают роль фоновой патологии, а у молодых, возможно, обусловлены некачественной первичной диагностикой и (крайне редко) нехваткой мест в стационаре. Помесячная частота отказов при госпитализации представлена в табл. 5.
Видно, что в абсолютном большинстве случаев колебания по месяцам имеют отклонения в ту или иную сторону от среднемесячного показателя 8,3%. Так, в январе, феврале, марте, апреле, июле и декабре усредненная частота отказов была меньше, в августе практически такой же, а в июле, сентябре, октябре, ноябре — значительно выше. Погодовой скрининг показал динамику частоты в отдельные месяцы. Так, в январе с 2003 г. и 2004 г. к 2005 г. отмечено существенное нарастание частоты (P<0,001). Такая же тенденция наблюдалась в апреле, октябре, ноябре (P<0,05). Монотонно низкая частота отказов в течение 2003—2005 гг. имела место в феврале, марте, июле, августе. В мае отмечено снижение частоты отказов к 2004 и 2005 гг. (P<0,001).
Можно было полагать, что частота отказов при госпитализации и их помесячная динамика взаимозависимы по нескольким причинам: влияние на заболеваемость и госпитализацию эпидемической обстановки; особенности сезона, связанные с необходимостью работать на дачных и приусадебных участках; отпускной и каникулярный период, обусловливающий отъезд значительного числа жителей региона за его пределы, и др. Для изучения обозначенной зависимости показатели отказов при госпитализации сопоставляли с помесячными данными о выполнении койко-дня (работы койки) в инфекционном стационаре за этот же период (табл. 6).
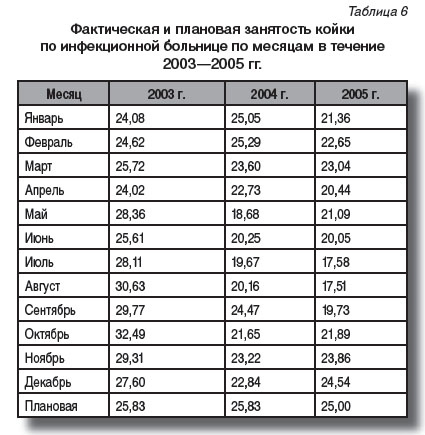
В результате по отдельным месяцам установлена четкая зависимость между увеличением отказов при госпитализации и недовыполнением плановой занятости койки. По отдельным годам (2004, 2005) в течение осенних месяцев (сентябрь, октябрь и ноябрь), когда план занятости койки не был выполнен, показатели отказов при госпитализации были наиболее высокими: 12,7—11,8—10,7% в 2004 г., 12,8—12,0—11,7% в 2005 г. при среднем показателе 8,3%.
Представлялось интересным оценить распределение показателей внутринедельной динамики отказов при госпитализации в инфекционный стационар (табл. 7). Среднесуточное количество отказов за 3 года составило 14,28.
Как следует из представленных данных, в 2004 г. в первые дни недели количество отказов при госпитализации было больше, чем в конце недели. Вероятно, это связано с увеличением обращаемости населения сразу же после выходных дней, во время которых повышается вероятность возникновения ряда острых инфекционных (кишечные инфекции) и неинфекционных (панкреатит, холецистит, отравления и др.) заболеваний, являющихся причиной направления (доставки) больных в инфекционный стационар. В последующие годы обозначенная тенденция сохранялась, но была не столь заметной. Низкие показатели отказов при госпитализации в субботние и выходные дни связаны с меньшим числом обращений за медицинской помощью, с наличием к выходным дням свободного коечного фонда и с тяжестью состояния больных.
Колебания частоты отказов при госпитализации в зависимости от времени суток представлены в табл. 8. Необходимо отметить, что в приемном покое работали две категории врачей, так как в этом отделении предусмотрена работа дежурного врача в три смены: 1 смена – с 9.00 до 15.00, когда прием больных осуществляют заведующие профильными отделениями больницы, как правило, более опытные и с большим стажем работы; 2 смена – с 15.00 до 21.00; 3 смена – с 21.00 до 9.00, когда в приемном отделении работали по графику дежурные врачи, постоянно закрепленные за этим подразделением и имеющие небольшой стаж практической работы инфекционистом.
Как видно из табл. 8, на 2-ю смену (с 15.00 до 21.00) пришлось более трети всех отказов, на 3-ю смену (с 21.00 до 9.00 утра следующего дня) — 25% отказов, т.е. на долю дежурных врачей приходится две трети всех отказов при госпитализации. Следует заметить, что основной поток больных, направляемых в инфекционный стационар, совпадает с работой 2-й смены врачей, так как в этот период осуществляется наиболее активная доставка инфекционных больных санитарным транспортом. Вместе с тем на заведующих отделениями, осматривающих больных в первой половине дня (1-я смена) и привлекающих на консультации наиболее опытных специалистов, включая сотрудников кафедры, приходится треть всех отказов при госпитализации.
Отказы в госпитализации, персонализация. В связи с выявленными различиями в частоте показателей отказов при госпитализации в зависимости от времени суток и рабочей смены дежурного персонала проведен анализ индивидуальных показателей среди врачей, участвующих в приеме больных. Нами не просто рассмотрена частота отказов за 2003 и 2004 гг. Они были разделены на два основных варианта: «от госпитализации» и «в госпитализации». В целях сохранения права личности на инкогнито мы не приводили подробные сведения о наших коллегах: в графе «врач» фамилии специалистов обозначены буквами алфавита, а полученные сведения об отказах расположены в порядке возрастания этого показателя (табл. 9).
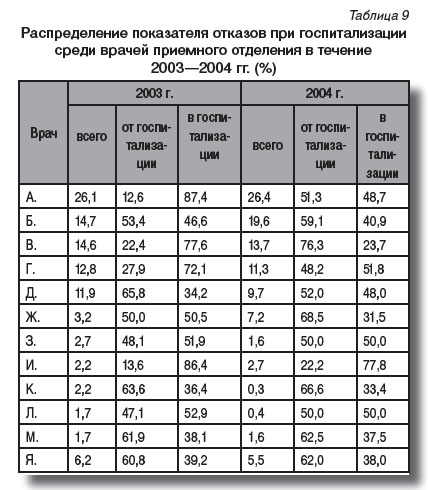
Как показали результаты индивидуального учета данных об отказах при госпитализации, на четырех врачей приемного покоя за анализируемые годы выпало более половины всех отказов. После окончания ими медицинского университета прошло в среднем 7—12 лет, средний стаж работы в должности врача-инфекциониста у этих врачей составил 9,5 года. В табл. 9 врачи приемного отделения обозначены буквами А, Б, Г, Ж , врачи стационара (включая заведующих отделениями) – буквами В, Д, З, И, К, Л, М. Буквой Я обозначены остальные врачи, принимавшие минимальное участие в работе приемного покоя.
Из табл. 9 следует, что 26% всех отказов было у врача А. Сопоставительный анализ за 2003 и 2004 гг. показал, что в 2003 г. у него преобладали отказы в госпитализации, а в 2004 г. ситуация резко изменилась. Подобная закономерность отмечена у врачей В. и Г. Вместе с тем у врачей Б., З., Л. были практически равные соотношения между вариантами отказов с сохранением тенденции по годам. У врачей Д., К., М. отказы от госпитализации преобладали. Группа врачей (Я) демонстрировала аналогичную раскладку соотношений.
Выявленные варианты нельзя объяснить ничем другим, кроме влияния личностного фактора. Не исключено, что преобладание отказов от госпитализации обусловлено особенностями собеседования врача с пациентами. Полагаем, что отказы в госпитализации должны преобладать в приемном отделении. Основными критериями госпитализации считаются клинический (тяжесть состояния больного, неуточненность предполагаемого диагноза инфекционной болезни, необходимость экстренной медицинской помощи, даже неинфекционному больному) и эпидемиологический (необходимость изоляции источника инфекции). Отказы в госпитализации могут быть связаны с наличием у поступающего неинфекционной патологии (ошибка диагностики поликлинического звена или скорой помощи), реже — с отсутствием мест. Данные, свидетельствующие о незанятости стационара, позволяют считать, что отказы в госпитализации в основном обусловлены наличием у направляемых больных непрофильной патологии.
Характер отказов в госпитализации. Как сказано выше, за анализируемый период (2003—2005 гг.) было 1689 отказов в госпитализации. В большинстве случаев отказано лицам, направленным с диагнозами «острая респираторная инфекция», «острая респираторная вирусная инфекция» и их сочетаниями с пневмониями – 303 (17,9%). На втором месте находились пациенты, направленные с синдромом диареи, включая гастроэнтериты, гастроэнтероколиты, пищевые токсикоинфекции, – 244 (14,4%). На третьем месте в группе отказов были лица с конкретной хирургической патологией (аппендицит, аппендикулярный инфильтрат, инвагинация и т.п.) – 188 (11,1%). Осложнения ЛОР-патологии выявлены у 101 (6,0%) пациента, из которых у 78 был диагностирован паратонзиллярный абсцесс. Лиц с гепатопатологией различного характера (без вирусных гепатитов) было 101 (6,0%). Если учесть другие, более редкие варианты ургентной патологии, такие как острый живот, непроходимость кишечника, ущемление грыжи (62, или 3,7%), тромбоз сосудов брыжейки (7), кишечные кровотечения (8), ранения (3), тромбоз сосудов нижних конечностей (3), спаечная болезнь (3), то в целом разнопрофильная ургентная патология была у 375 пациентов (22,2%). Исходя из этих данных следует признать наличие серьезной врачебной дефектуры в диагностике острой хирургической (и близкой к ней) патологии на первичном (догоспитальном) этапе диагностики (поликлиника, реже врачи СМП). Вместе с тем очевидна достаточно высокая хирургическая настороженность у врачей приемного отделения инфекционного стационара.
К более редкой, требующей активной специализированной помощи следует отнести «женскую» патологию (внематочная беременность, невынашивание или аборт в ходу, аднекситы и др.) и урологические заболевания — 29 и 20 случаев соответственно.
Кроме того, можно выделить большую группу больных с патологией, которая требовала госпитализации, но не экстренной, а скорее плановой, причем в разнопрофильные неинфекционные стационары. Так, например, в гастроэнтерологические отделения только с дискинезией желчевыводящих путей, холециститами, хроническими панкреатитами, желчнокаменной болезнью и механическими желтухами необходимо было направить 214 больных (12,7%).
Патология нервной системы (закрытая черепно-мозговая травма, эпилепсия, инсульт, нарушение мозгового кровообращения, субарахноидальное кровоизлияние) была у 37 (2,2%); тяжелая сердечно-сосудистая патология (ишемическая болезнь сердца, острый инфаркт миокарда, гипертонический криз и т.п.) — у 68 больных (4%).
Вместе с тем ряд пациентов нуждался в активной реанимационной помощи или интенсивной терапии: отравление грибами (51, или 3%), спиртосодержащими жидкостями и медикаментами (78, или 4,6%). Была выявлена и редкая патология: аллергические дерматиты (13), диабет (41), шизофрения (1).
С нашей точки зрения, к дефектам работы врачей приемного отделения нужно отнести отказы 71 пациенту (4,2%) с явной (уточненной) инфекционной патологией и 2 больным с лихорадкой неясной этиологии «ввиду отсутствия мест», тем более что в указанных случаях не было оснований говорить о перегрузке стационара.
Фактически 38,3% направленных больных не госпитализированы в связи с наличием субъективных причин, не полностью зависящих от врачей приемного отделения, в частности из-за невозможности обеспечить полноценную изоляцию нескольких инфекционных больных с различной патологией при одновременном их поступлении в диагностическое отделение. Основную причину этого нужно искать не в действиях врача приемного отделения, а в недостаточной организационной работе заведующих отделениями, заблаговременно не подготовивших места для госпитализации и не предусмотревших возможные варианты перемещения пациентов для экстренного высвобождения мест в случае поступления новых больных и т.д.
Отказы от госпитализации: структура, причины. За анализируемый период было 958 отказов от госпитализации. В реальной работе врача приемного покоя отказ больного от госпитализации возможен по нескольким причинам: нечеткая ориентация (информированность) больного врачом направившего лечебного учреждения о возникшем у него заболевании, требующем консультации инфекциониста (традиционно комментарий направившего врача звучит так: «Вас там посмотрят и отпустят»), отказ самого пациента (семейные обстоятельства, надежда на выздоровление в домашних условиях), боязнь госпитализации в инфекционный стационар, возможного инфицирования, желание получить только разъяснения дежурного врача.
Понятно, что этиологическая структура болезней и состояний, обусловивших направление пациентов в стационар, а затем отказы от госпитализации, должна быть представлена инфекционной патологией. В нашем случае больных с синдромом острой диареи (гастроэнтериты, гастроэнтероколиты, дизентерия, сальмонеллез, пищевая токсикоинфекция) было 404 (42,6%). Ранее нами указывалось, что 25% всех госпитализированных составили больные с диареями [3]. Принимая во внимание, что среди отказов в госпитализации данная группа также была значительной по частоте (244, или 14,4%), это может быть подтверждением неблагоприятной эпидситуации по кишечным инфекциям в регионе в целом. У 31 больного с синдромом диареи из взятого посева были выявлены сальмонеллы (19) и шигеллы (12). 11 пациентов из 31 направлены на консультацию к хирургам в связи с резко выраженным болевым синдромом.
Второе место в структуре отказов от госпитализации заняли различные клинические варианты респираторной патологии (263, или 27,5%), третье – банальные ангины (98, или 10,2%). Среди больных ангинами, отказавшихся от госпитализации, был пациент, направленный с диагнозом «ангина + носительство нетоксигенного штамма возбудителя дифтерии». Полагаем, что в данном случае, несмотря на абсолютное благополучие по дифтерии, такие больные должны быть госпитализированы с качественным обследованием, включая определение титра антитоксина.
Далее по частоте следовали острые вирусные гепатиты и пигментные гепатозы (45, или 4,7%). Нужно признать, что доля отказов в госпитализации при вирусном гепатите возрастает, хотя с общеинфекционной (клинической) и эпидемиологической точки зрения это недостаточно обосновано. Если учесть наличие еще и безжелтушных форм, то увеличение источников инфекции является одной из причин «неуправляемости» этой патологией.
Остальные отказы от госпитализации были преимущественно среди детей и представлены герпетической инфекцией (27), эпидемическим паротитом (21), инфекционным мононуклеозом (20), Лайм-боррелиозом (19), энтеровирусной инфекцией (13), коклюшем (12), назофарингитом (11), скарлатиной (9), краснухой (7), редко встречающейся патологией (5), укусами клеща (4).
На одну из категорий отказов от госпитализации следует обратить особое внимание. Углубленный анализ названных выше групп показал, что 42 больных направлены в стационар с диагнозом «острая респираторная инфекция. Менингит?». Однако после исключения в приемном покое у них диагноза «менингит» пациенты отказались от госпитализации. Из них только один вернулся и был госпитализирован с подозрением на менингит. На первый взгляд, такая ситуация могла всех удовлетворить, поскольку во всех случаях в приемном покое диагноз «менингит?» был снят. Однако исключение менингита было основано только на отсутствии менингеальных знаков. Вместе с тем возврат даже одного пациента должен насторожить, тем более что врач поликлиники, направивший больного, также проверял наличие менингеальных знаков и не без оснований указывал на подозрение в «менингите» или «менингизме». Как показывает опыт, к данному контингенту больных необходимо относиться более серьезно, а врача приемного отделения нельзя признавать последней инстанцией в диагностике. При наличии малейшего сомнения в окончательной трактовке диагноза нейроинфекций (нейротоксикоз, менингит, энцефалит, энцефалопатия) необходима обязательная госпитализация и динамический клинико-диагностический контроль, включая (в сомнительных случаях) обязательное исследование ликвора [13].
Проводимый анализ затронул некоторые стороны работы приемного отделения, в частности ведение документации. На наш взгляд, для улучшения качества работы с отказами при госпитализации должна быть введена формализованная стандартная (краткая) форма записи. Это улучшило бы учет, отчетность и значительно ускорило бы техническое оформление и получение необходимых клинических, эпидемиологических и лабораторных сведений о больных.
Работа в приемном отделении требует от врача-инфекциониста серьезной подготовки по специальности для быстрого обеспечения нозологического дифференцирования, оценки тяжести состояния больных, назначения адекватной терапии, при необходимости проведения интенсивного лечения и реанимационных мероприятий. Наряду с этим врач-инфекционист приемного отделения должен иметь достаточную общеврачебную подготовку, прежде всего в ургентной патологии (хирургия, гинекология, ЛОР-болезни, урология и др.).
Вместе с тем высокий процент среди направленных в инфекционный стационар больных, нуждающихся в ургентной помощи, говорит о необходимости серьезной работы среди врачей первичного звена по улучшению подготовки их в этом направлении. Предполагается, что в приемном отделении любого стационара должны работать самые опытные специалисты, однако на самом деле трудятся молодые врачи, для которых эта работа становится не только серьезным и ответственным испытанием, но и школой приобретения ни с чем не сравнимого опыта, нередко в экстремальных условиях интенсивного или массового поступления больных.
К сожалению, в работе врача приемного отделения недостаточно полно организована система экспресс-методик для обеспечения этиологической расшифровки и эпидемиологического качества госпитализации, оценки тяжести состояния больного, прогноза неблагоприятных исходов. Одной из серьезных проблем в работе врачей приемного отделения следует считать недостаточность сведений по эпидемиологической ситуации.
Обращаем внимание также на медико-социальную и экономическую стороны проведенного анализа. Больных, направленных (доставленных), но не госпитализированных в инфекционный стационар, было 2647 (20,8%). Нетрудно понять, что все эти пациенты потребовали значительных затрат, которые в полной мере не были оправданы, так как 67% из них отказали в госпитализации, а 33% сами отказались от нее. Эти показатели, с одной стороны, свидетельствуют о недостаточном уровне доклинической диагностики инфекционной патологии врачами участковой сети, а с другой стороны — заставляют задуматься об экономической составляющей данного вопроса. Затраты инфекционного стационара на дополнительную медицинскую помощь неинфекционным больным и больным, отказавшимся от госпитализации, становятся очевидными и необоснованными при наличии в поликлиниках врачей-инфекционистов, в обязанности которых входит оказание консультативной помощи. Одним из предложений, направленных на повышение качества консультативной помощи инфекционным больным, недопущение необоснованных затрат на медицинскую помощь, является организация на базе инфекционного стационара консультативно-диспансерного отделения, наделенного функцией поликлиники.
Кроме того, высокая интенсивность работы дежурного инфекциониста в приемном покое не позволяет ему качественно провести плановые и экстренные лечебно-диагностические мероприятия по отношению к ранее госпитализированным стационарным больным, оставленным под наблюдение дежурного врача после ухода с работы врачей стационара. Нехватка времени для проведения этой работы требует изменения штатного расписания и выделения отдельной должности дежурного врача по стационару.
Считаем, что подобный анализ работы приемного отделения должен проводиться постоянно и быть основанием для совершенствования организации работы стационара, максимального нивелирования дефектов диагностического поиска или их упреждения. Пришло время для организации циклов усовершенствования знаний для врачей-инфекционистов, работающих в приемных отделениях как важных и ответственных функциональных подразделениях инфекционного стационара.
Литература
1. Васильев В.С., Комар В.И., Юшкевич С.Б. и др. // Терапевт. архив. – 1983. — № 1. — С. 23—25.
2. Васильев В.С., Комар В.И., Шейко М.И. и др. // Клин. медицина. – 1985. — № 9. – С. 115—117.
3. Васильев В.С., Васильев А.В., Цыркунов В.М. и др. // Мед. новости. — 2002. — № 3. — С. 63—65.
4. Васильев В.С., Шейко М.И., Богуцкий М.И. и др. // Мед. панорама. — 2006. — № 5 (62). — С. 61—64.
5. Духанина И.В., Духанин И.В. // Здравоохр. Рос. Федерации. – 2006. — № 3. – С. 35—39.
6. Духанина И.В., Александрова О.Ю., Духанин И.В. // Здравоохр. Рос. Федерации. – 2006. — № 4. – С. 42—44.
7. Зенкин Н.Г., Капилевич Л.В. // Здравоохр. Рос. Федерации. – 2005. — № 2. – С. 32—34.
8. Инструкция Минздрава Республики Беларусь «О порядке работы с обращениями граждан в системе Минздрава», № 234 от 30 марта 2007 г.
9. Калининская А.А., Шляфер С.И., Дзугаев А.К. // Здравоохр. Рос. Федерации. – 2005. — № 4. – С. 38—42.
10. Карасев Н.А., Федорова Н.В., Дмитриева Н.М. и др. // Здравоохр. Рос. Федерации. – 1995. — № 5. – С. 12—13.
11. Карасев Н.А., Соловьев А.Г., Хорс Н.П. и др. // Здравоохр. Рос. Федерации. – 1996. — № 4. – С. 29—31.
12. Карасев Н.А., Хорс Н.П., Соловьев А.Г. и др. // Здравоохр. Рос. Федерации. – 1997. — № 5. – С. 32—34.
13. Цыркунов В.М., Васильев В.С., Маланова В.С. и др. // Мед. панорама. —2001. — № 4. – С.17.
14. Цыркунов В.М., Лиопо Т.В. // Журнал Гродн. гос. мед. ун-та. – 2005. — №1. – С.39—42.
15. Цыркунов В.М., Лукашик С.П. // Здравоохранение. – 2002. — №10. – С.49—51.
16. Ярошенко А.Н. // Здравоохр. Рос. Федерации. – 1996. — № 6. – С. 36—37.
Медицинские новости. – 2007. – №13. – С. 39-46.
Внимание! Статья адресована врачам-специалистам. Перепечатка данной статьи или её фрагментов в Интернете без гиперссылки на первоисточник рассматривается как нарушение авторских прав.
Содержание »
Архив »
|
|