Внимание! Статья адресована врачам-специалистам
Sharabchiev Yu.T.
Journal «Meditsinskie novosti», Minsk, Belarus
Optimization of healthcare systems in the mirror of philosophy,
economics and public health. Message 2
Резюме. Только в рамках государства с социально ориентированной политикой и экономикой возможны реформы здравоохранения, направленные на благо как каждого индивидуума, так и общества в целом. Уровень здоровья нации определяется не только развитием системы здравоохранения, но и уровнем благосостояния и образования населения, качеством окружающей среды, питания и воды, безопасностью среды обитания, социально-психологическим климатом в стране, условиями труда, быта и многими другими факторами. Развитие системы здравоохранения во многом определяется уровнем финансирования, материально-технической базы и кадровой составляющей, существующей стратегией развития. В качестве оптимизирующих мероприятий рекомендуется поэтапное увеличение финансирования отрасли, привлечение в существенном объеме дополнительных источников финансирования, в качестве которых могут рассматриваться добровольное и в перспективе обязательное медицинское страхование, соплатежи населения, платные услуги, акцизные сборы, налоги и штрафы на виды деятельности, оказывающие неблагоприятное влияние на здоровье, создание сети университетских клиник на базе медвузов страны и ведущих больниц, совершенствование нормативно-правовой базы здравоохранения, принятие кодекса об охране здоровья населения, создание системы мониторинга ресурсов и результатов деятельности системы здравоохранения, совершенствование системы медицинского образования и науки.
Ключевые слова: системы здравоохранения, финансирование здравоохранения, здоровье нации, медицинская наука, медицинское образование, реформы здравоохранения, медицинские кадры, демография.
Медицинские новости. – 2023. – №12. – С. 10–16.
Summary. Only within the framework of a state with a socially oriented policy and economy are healthcare reforms aimed at the benefit of both each individual and society as a whole possible. The level of health of a nation is determined not only by the development of the healthcare system, but also by the level of well-being and education of the population, the quality of the environment, food and water, the safety of the living environment, the socio-psychological climate in the country, working and living conditions and many other factors. The development of the healthcare system is largely determined by the level of funding, material and technical base and personnel component, and the existing development strategy. As optimizing measures, it is recommended to gradually increase the financing of the industry, attract a significant amount of additional sources of financing, which can be considered voluntary and, in the future, compulsory health insurance, co-payments of the population, paid services, excise duties, taxes and fines on activities that have an adverse impact on health, creating a network of university clinics based on the country’s medical universities and leading hospitals, improving the regulatory framework for healthcare, adopting a code on protecting public health, creating a system for monitoring resources and performance of the healthcare system, improving the system of medical education and science.
Keywords: healthcare systems, healthcare financing, national health, medical science, medical education, healthcare reforms, medical personnel, demography.
Meditsinskie novosti. – 2023. – N12. – P. 10–16.
В предыдущем сообщении было показано, что только в рамках государства с социально ориентированной политикой и экономикой возможны реформы здравоохранения, направленные на благо как каждого индивидуума, так и общества в целом. Уровень здоровья нации определяется не только развитием системы здравоохранения, но и уровнем благосостояния и образования населения, качеством окружающей среды, питания и воды, безопасностью среды обитания, социально-психологическим климатом в стране, условиями труда, быта и многими другими факторами. Развитие системы здравоохранения во многом определяется уровнем финансирования, материально-технической базы и кадровой составляющей (образование и опыт медицинских работников), существующей стратегией развития отрасли.
Согласно мнению некоторых западных философов (З. Фрейд, Э. Фромм), невозможно создать ни совершенного общества, ни совершенного государства, поскольку природа человека сама по себе несовершенна. Исходя из этого постулата, невозможно создать и совершенную систему здравоохранения. Государство и общество должны трансформироваться в сторону общественного прогресса, что будет являться политической, экономической и социальной базой для последовательного реформирования здравоохранения. Таким образом, хотя невозможно создать совершенную систему здравоохранения, она должна постоянно совершенствоваться и оптимизироваться. При этом в отличие от оптимизации здравоохранения, проведенной в начале 90-х годов на принципах минимизации средств и ресурсов, предлагается оптимизация, исходя из принципов развития государства и общества, соответствия уровня здравоохранения как сиюминутным запросам населения, так и запросам общества в будущем. Здравоохранение Беларуси за последние годы достигло высокого уровня, однако, как любая другая система, она должна находиться в состоянии постоянного развития, иначе будет подвергаться стагнации.
Можно выделить следующие возможные направления в сфере развития как системы здравоохранения, так и системы охраны здоровья населения.
1. Уровень финансирования – базовая позиция, во многом определяющая возможности совершенствования и развития здравоохранения. Для значимого сдвига в уровне здравоохранения и качества медицинской помощи, показателей национального здоровья необходимо значимое увеличение финансирования здравоохранения. Уровень финансирования необходимо увеличить до 7,5–9% ВВП. Разумеется, сразу трудно достичь этого показателя, но следует разработать и утвердить «дорожную карту» по достижению этого уровня. Учитывая тот факт, что в ближайшие годы возрастет потребность в медицинской помощи, а государственное финансирование не сможет увеличиваться пропорционально этому процессу, необходимо привлечение в существенном объеме дополнительных источников финансирования, в качестве которых могут рассматриваться: добровольное и в перспективе обязательное медицинское страхование, соплатежи населения, платные услуги, дополнительные сборы, акцизные сборы, налоги и штрафы на виды деятельности, оказывающие неблагоприятное влияние на здоровье. Необходимо активно привлекать средства местных бюджетов различного уровня, а также средства крупных промышленных предприятий, особенно если они наносят ущерб окружающей среде. При этом финансирование здравоохранения, подготовка врачебных и медицинских кадров, развертывание и оснащение больничных коек должны осуществляться опережающими темпами, поскольку в будущем потребность в услугах здравоохранения и медицинской помощи будет только нарастать вследствие естественного старения населения, совершенствования медицинских технологий, неизбежного глобального ухудшения окружающей среды, качества питьевой воды и продуктов питания, возможного повторения пандемий, международных конфликтов и санкций, роста вредных привычек, особенно у молодежи, которые проявятся через годы (смартфонизация, адинамия, разобщенность и т.д.). При перспективном планировании ресурсной базы здравоохранения (койки, кадры, техническая оснащенность) следует учитывать возможную потребность этих ресурсов в условиях чрезвычайных ситуаций. При этом ресурсная база здравоохранения должна быть в должной мере мобильной.
2. Необходимо повышать благосостояние населения (экспертами ВОЗ было отмечено, что в западных странах повышение на 1000 долларов США доли валового национального продукта, приходящегося на одного жителя, увеличивает среднюю продолжительность жизни на 0,5 года, а увеличение дохода граждан на 1000 долларов США повышает этот показатель на 1 год), что автоматически способствует улучшению показателей здоровья нации благодаря улучшению питания, образования, качества отдыха и досуга, жилищных условий. Системному улучшению показателей здоровья способствуют программы по улучшению жилищных условий граждан, качества питьевой воды и продуктов питания.
3. Благополучие, духовное и физическое здоровье нации, патриотизм и единство государства и общества должны стать национальной идеей страны. Это также способствует повышению показателей здоровья населения.
4. Ответственность за здоровье нации должно нести не только Министерство здравоохранения (в рамках ответственности которого только 15–20% возможностей воздействия на национальное здоровье), но и другие ведомства, отвечающие за производство экологически чистых и качественных продуктов питания, чистой питьевой воды, создания здоровых условий труда, жизни и быта населения, окружающей среды и т.д.
5. Следует провести инвентаризацию мероприятий, проведенных в рамках так называемой оптимизации здравоохранения в начале 90-х годов, и в случае необходимости по определенным параметрам (например, больничные койки, врачебные кадры) вернуться к позициям советского здравоохранения. Ведь именно базовые принципы советского здравоохранения, сохраненные в Беларуси (в отличие от многих стран СНГ), позволили успешно решать проблемы в период COVID.
6. При всех достоинствах Протоколов и клинических Рекомендаций диагностики и лечения они не должны становиться догмой или истиной в последней инстанции, поскольку в основе диагностики и лечения лежит клиническое мышление врача. Искусственный интеллект (ИИ), биохимические анализаторы и другие достижения медицины – это несомненное благо человечества, но не надо забывать, что Гиппократ, согласно легенде, мог поставить диагноз по пульсу. Не случится ли так, что доказательная медицина, ориентируясь на когортные исследования, отойдет от индивидуальных особенностей пациента, а будущие поколения врачей не будут знать, что такое перкуссия, аускультация и пальпация. ИИ и другие достижения медицины должны дополнять знания, опыт и искусство врача.
7. В Беларуси есть все условия (кадры, технологии, финансирование) для создания уникального международного медицинского Центра (клиники) высоких технологий по типу известной клиники Мейо (Майо) в США. Медицинский Центр высоких технологий оказывал бы медицинские услуги не только гражданам нашей страны, в том числе выезжающим на лечение в другие страны (тем самым достигалась бы экономия инвалюты), но и оказывал бы платные медицинские услуги зарубежным гражданам, в том числе из западной Европы, конкурируя на равных с лучшими клиниками Израиля, Германии и США. Это может быть государстенный или частно-государственный концерн, в который были бы привлечены лучшие специалисты из вузов и клинических институтов страны, оснащенный высокотехнологичным оборудованием с палатами повышенной комфортности и условиями дополнительного ухода и восстановительного лечения (последние два параметра являются преимуществом западных частных клиник). Несомненно, Медицинский Центр высоких технологий должен иметь и ряд налоговых преференций по типу Парка высоких технологий. Остальные клиники страны постепенно подтягивали бы свой уровень до уровня этого Центра.
8. Для осуществления и сопровождения реформ в здравоохранении нужен мониторинг, с одной стороны, конечных результатов этих реформ (показатели здоровья населения, включая специальные регистры и базы данных индивидуальных паспортов здоровья), с другой стороны – мониторинг ресурсов здравоохранения (финансирование, материально-технические ресурсы и оснащение по каждой территории и каждому ЛПУ, расходование лекарственных средств, кадровых ресурсов). Одной из наиболее объективных, признанных в мире систем экономического анализа и оценки использования финансовых ресурсов в различных промышленных и социальных отраслях, является система национальных счетов, которая применяется более чем в 150 странах.
Национальные счета здравоохранения характеризуют сектор здравоохранения в национальной экономике. Информация, формируемая в системе национальных счетов здравоохранения, и результаты ее аналитической обработки необходимы для принятия научно обоснованных управленческих решений по всей вертикали управления организаций медицинской помощи и по каждому ее виду. Указанная информация позволяет анализировать экономические результаты функционирования системы здравоохранения и оценивать потребность в финансовых средствах по всем направлениям развития отрасли путем отслеживания финансовых потоков в секторе здравоохранения. Система позволяет осуществлять планирование, прогнозирование, проведение системных аналитических исследований и международных сопоставлений. Национальные счета здравоохранения содержат информацию о бюджетах всех уровней, внебюджетных фондах, негосударственных расходах на здравоохранение, расходах на здравоохранение домашних хозяйств (личные расходы граждан) по видам медицинской помощи, по поставщикам и потребителям медицинских услуг и т.д.
9. Создание в Беларуси сети Университетских клиник на базе медицинских вузов страны и ведущих городских клинических больниц (прототип уже создан в Гродно). В Китае реформы здравоохранения ориентированы на создание клиник при университетах, а не университетских кафедр при больницах, поскольку такая система организации оказания медицинской помощи является гарантом улучшения службы здравоохранения.
10. Совершенствование законодательства. Учитывая влияние многочисленных факторов на общественное здоровье и необходимость упорядочения различных законодательных и подзаконных актов, регламентирующих деятельность в сфере охраны здоровья, необходимо в ближайшие годы разработать Кодекс законов об охране здоровья граждан. Он должен включать в себя следующие примерные блоки уже существующих и требующих разработки и принятия законов:
>законы, обеспечивающие безопасные условия жизни и труда человека (закон о санитарно-эпидемиологическом благополучии населения, об охране атмосферного воздуха, питьевой воде, о радиационной безопасности,о национальной биобезопасности, об ответственности работодателя за здоровье трудящихся и др.);
>законы профилактической направленности (об иммунопрофилактике инфекционных болезней, о предупреждении распространения заболеваний, вызванных вирусом иммунодефицита человека, о предупреждении распространения туберкулеза, об ограничении курения табака, о наркотических средствах и психотропных веществах, о качестве и безопасности пищевых продуктов и БАД, о запрете клонирования человека и др.);
>законы, защищающие права граждан в сфере охраны здоровья (о правах пациентов, о рекламе медицинских услуг, медицинских изделий и лекарственных средств, о профессиональных союзах, ассоциациях в здравоохранении, о медико-социальной помощи семье, матери и ребенку, закон о медико-социальном обслуживании граждан пожилого возраста и инвалидов, закон о планировании семьи и др.).
В Беларуси зарегистрировано более 50 врачебных ассоциаций и общественных объединений (ОО), которые активно работают в сфере образования и науки. С целью повышения их эффективности и активности врачебных кадров необходимы координация деятельности ОО, законодательное расширение их деятельности в сфере аттестации медицинских кадров, лицензирования и сертификации, защиты прав медицинских работников, подготовки протоколов лечения и многие другие аспекты врачебного самоуправления. Возможно, Минздрав сочтет необходимым делегировать ОО некоторые контрольные функции. Однако следует отметить, что без финансовых средств только на одни членские взносы многие вопросы деятельности ОО просто неразрешимы. Следовательно, надо или существенно увеличивать членские взносы (что маловероятно), или ОО должны заниматься хозяйственной деятельностью;
>законы, определяющие права медицинских работников (о страховании профессиональной ответственности медицинских работников, о профессиональной медицинской этике и деонтологии и др.);
>законы, регламентирующие деятельность национальной системы здравоохранения (об охране здоровья граждан, о лекарственных средствах, о государственной системе здравоохранения, о регулировании частной фармацевтической и медицинской деятельности, о международном сотрудничестве в области здравоохранения, о санитарной и медицинской статистике и др.);
>законы, регламентирующие финансирование системы здравоохранения (о медицинском страховании и др.);
>законы, регламентирующие отдельные виды медицинской деятельности (о психическом здоровье, о психиатрической помощи и гарантиях прав граждан при ее оказании, о донорстве крови и ее компонентов, о трансплантации органов и тканей человека, о специализированной медицинской помощи и др.).
Необходимо законодательно пересмотреть систему взаимоотношений государства, общества, граждан, нужна новая система взаимной ответственности. Права граждан подразумевают и их ответственность. Государство может позаботиться о поддержании здоровья своих граждан, если сами граждане готовы вести здоровый образ жизни и имеют четкие экономические стимулы оставаться здоровыми.
11. Основное отличие частных медицинских центров от государственных поликлиник состоит не в том, что там оказывают медицинскую помощь более высокого уровня, а в том, что медицинская помощь оказывается в более комфортных условиях, есть возможность выбора врача, возможность визита в фиксированное время, в 1,5–2 раза больший норматив времени на одного пациента. При этом врачебный персонал за счет совместителей и консультантов в частных медицинских центрах и государственных медицинских структурах частично один и тот же. Необходимо и в государственных клинических структурах помимо бесплатной медицинской помощи постепенно предоставлять платные услуги, которые по уровню комфортности могли бы конкурировать, используя дополнительные источники финансирования для стимулирования своих сотрудников, развития материально-технической базы, обучения и стажировок сотрудников и т.д.
Необходимо разгрузить первичное звено здравоохранения, пациентов которого можно условно разделить на две категории: 1-я – посещающие поликлинику «когда надо и не надо» и 2-я – которых туда не затянешь. Для первой категории в некоторых странах вводят оплату за посещение врача по минимальной ставке, для второй категории следует использовать диспансеризацию. Однако обязательная и всеобщая диспансеризация лишь усугубит ситуацию с загрузкой системы здравоохранения и не принесет желаемых результатов. В то же время точечная и добровольная диспансеризация может быть эффективна.
Известно, что если установленная на товар цена ниже рыночной и тем более приближается к нулю, то спрос становится безграничным. В здравоохранении в этом случае большая часть средств используется людьми, не имеющими серьезных болезней, тем самым наносится огромный ущерб по настоящему больным людям. Ни одно социально ориентированное государство не в состоянии нести подобную ношу, не подвергая себя опасности.
Обеспечение сбалансированности государственных обязательств с имеющимися финансовыми ресурсами диктует необходимость введения доплат населения за строго определенный набор видов услуг. Правительства западных стран избегают необоснованных деклараций о полной бесплатности медицины. Считается, что невозможность выполнения государственных обязательств несет в себе не меньший заряд социальных конфликтов, чем регулируемое введение элементов платного здравоохранения.
В некоторых западноевропейских государствах действует принцип соплатежей на некоторые виды медицинской помощи. Пациент вносит незначительный процент от общей стоимости посещения или госпитализации. Эти деньги используются на повышение комфортности оказания медицинской помощи и иные цели.
12. Следует изучить целесообразность внедрения ОМС, поскольку это потребует дополнительных финансовых расходов и привлечение дополнительных кадров. По подсчетам американских специалистов, на 1 млн страхуемых требуется 700 квалифицированных работников медицинской страховой компании. Опыт ФРГ показывает, что на каждые 100 тыс. населения необходимо по меньшей мере 200 работников [11]. Исходя из этих данных, введение ОМС в Беларуси потребует не менее 7000 сотрудников страховых организаций.
В настоящее время административные затраты системы Национальной службы здравоохранения Великобритании в целом составляют около 6% бюджета системы. Доля административных затрат в общем объеме расходов на здравоохранение в США составляет 15%. Расходы на ведение дела в страховых медицинских организациях России составляют 3,9% от суммы контролируемых ими средств ОМС. В сумме общие административные затраты системы здравоохранения составляют 6,5%. Важно отметить, что фонды ОМС используют временно свободные средства для осуществления банковских операций. По данным федерального фонда ОМС, доход от этих операций окупает расходы на ведение дела.
Внедрение ОМС в Беларуси сдерживается следующими объективными факторами:
* считается, что работодатели не смогут или не захотят регулярно платить страховой взнос за своих работников;
* считается, что государство не будет заинтересовано вносить страховой взнос за неработающее население;
* считается, что внедрение ОМС существенно увеличит количество чиновников и суммарные расходы на здравоохранение, а также уровень коррупции;
* считается, что у работающего населения не будет стимула, а порой и средств для выплаты страховых взносов;
* нежелание части медработников работать в жестких условиях ОМС.
Хотя система ОМС требует достаточно высокого уровня финансирования, если отрегулировать оптимальное соотношение между финансовыми обязательствами государства по бесплатным государственным гарантиям, по страховым взносам за неработающее население, местных бюджетов, работодателей и работников, то собранных средств будет достаточно для формирования эффективной системы здравоохранения. Кстати, взносы на ОМС для работающих всего в 1,5–2,0 раза больше профсоюзных взносов. Естественно, фонд ОМС должен быть передан не частным страховым компаниям, а государственным, например, Белгосстраху. Можно привлечь к системе ОМС систему социального страхования и пенсионный фонд (по примеру России).
13. Известно, что с 11 апреля 2022 г. приостановлено членство России и Беларуси в Болонском процессе. Это дает уникальную возможность выстроить систему высшего медицинского образования, исходя из интересов отечественного здравоохранения без какого-либо внешнего давления. При этом, конечно, необходимо использовать передовой опыт зарубежных стран, в том числе Болонского процесса, но главное – вобрать в себя то лучшее, что дала советская система высшего образования, накопленный отечественный опыт.
Необходимо срочно ликвидировать дефицит медицинских кадров, увеличив прием в медицинские вузы и училища, создать оптимальную систему распределения выпускников, ликвидировать отток медицинских кадров за рубеж.
Врачей готовят в медицинских вузах. А кто готовит преподавателей медицинских вузов? Не каждый хороший врач или хороший ученый может стать хорошим преподавателем, лектором и педагогом. У БелМАПО несколько иное предназначение – дать врачам новые знания и повысить врачебную квалификацию, а ведь от уровня преподавательских кадров вуза зависит и уровень выпускаемых врачебных кадров. Вероятно, каждая кафедра вуза должна стать не только научной школой по своему направлению, но и школой формирования и совершенствования педагогических навыков. Возможно, на базе БелМАПО следует создать кафедру педагогики и технических средств обучения. Кстати, кафедра педагогики имеется в структуре Военно-медицинской академии им. С.М. Кирова (Россия).
Конечно, важно и самообразование, активное участие в НИР и публикационная активность в отечественных и зарубежных журналах. ВАК РБ установил лимит по количеству статей для защиты кандидатских и докторских диссертаций. В связи с этим диссертанты активно публикуются, в то время как некоторые уже защитившиеся ученые снижают свою публикационную активность. Понятно, что ученые степени кандидата и доктора наук присваивают пожизненно, но все же работающие ученые должны подтверждать свою научную квалификацию, в том числе публикуясь в научных журналах. Следует отметить, что ученые пенсионного и предпенсионного возраста (советская школа ученых) имеют более высокие показатели публикационной активности по сравнению с молодыми кадрами. Последние также реже посещают научные библиотеки и реже подписываются на научные журналы, однако активнее используют интернет-ресурсы. По нашему мнению, каждый ученый должен быть подписан хотя бы на 2–3 научных журнала и публиковать не менее 5–6 публикаций в год. Публикационная активность и цитируемость должны стать элементом аттестации ученых и преподавателей вузов. Врачи практического здравоохранения также должны подписываться хотя бы на 2–3 научных медицинских журнала, поскольку их регулярное чтение – важный элемент самообразования и этот критерий должен учитываться при переаттестации врачебных кадров и получении категории.
14. Поступательное развитие здравоохранения невозможно без медицинской науки, развитие которой требует существенного финансирования, кадрового и материально-технического обеспечения, а также управленческих решений в рамках четко сформулированной научной политики, в основе которой должна лежать переориентация научного потенциала и финансирования в пользу инновационной активности, внедрения и тиражирования новшеств. В современных условиях научные исследования следует проводить по принципам открытой науки (электронные журналы открытого доступа, создание центров анализа информации и электронных библиотек, внесение изменений в законодательство об авторских правах в плане передачи прав от научных журналов на публикуемые статьи в свободное пользование; бесплатный и свободный доступ к патентной документации, уменьшение сроков правообладания на жизненно важные лекарственные препараты и т.д.) с последующей инновацией и монетизацией научных результатов.
При планировании НИР следует различать проблемы, требующие проведения собственных НИР (в том числе фундаментальных), и проблемы, которые могут быть решены использованием и/или доработкой передового зарубежного опыта без проведения собственных НИР. Перенос передового опыта и новых технологий из одной страны в другую и последующее тиражирование, как правило, не требуют существенных наукоемких разработок. Прикладные НИР и инновационные разработки должны существенно превалировать над поисковыми и фундаментальными.
Поскольку Беларусь не супердержава (хотя долгие годы входила в ее состав), научные исследования уже невозможно вести одновременно по многим направлениям, как это было ранее, поэтому необходимо сконцентрировать силы и ресурсы исключительно на приоритетных направлениях. Финансовые средства на НИР должны распределяться на экспертной основе в соответствии с выявленными приоритетами и в рамках научных программ. Система должна содержать такое количество научных сотрудников и НИУ, финансирование которых она способна осуществлять на достаточно высоком уровне без ущерба качеству исследований.
Структура сети НИУ должна стать более лабильной и обеспечивать приоритет вузовской науки, тематически перекрывающей все запросы медицинской практики, поскольку страна не может позволить себе иметь РНПЦ по каждой медицинской дисциплине. Во всем мире университетская наука является центром фундаментальных исследований. Основное внимание должно уделяться эффективному соединению научной и преподавательской деятельности. Наиболее мобильны и быстрее воспринимают современные достижения науки лаборатории при крупных кафедрах вузов. ЦНИЛы при вузах следует преобразовать в многопрофильные НИИ.
Необходимо в обязательном порядке проводить патентно-информационную экспертизу планируемых НИР (диссертации) и утверждать только те из них, что имеют мировой уровень новизны. В противном случае пройдут годы напряженной работы, будут потрачены существенные средства, а полученные результаты, оказывается, уже сейчас можно найти в библиотеке или в Интернете за 1–2 дня. На дублирующие исследования, не создающие ничего нового, кроме информационного шума, расходуются значительные средства, выделяемые на науку.
Необходимо дебюрократизировать процесс аттестации и подготовки научных и педагогических кадров. Упор следует сделать не на бюрократическую процедуру защиты диссертации, а на процедуру ее планирования (уровень мировой, а не локальной новизны, актуальность, научно-практическая значимость), на качество и значимость публикуемых работ, полученных результатов и доведение информации о них до большого количества заинтересованных ученых, участия диссертантов в продвижении и внедрении новшеств. Именно реально новая (уровень мировой новизны) научная идея и/или реальное внедрение в практику должны быть основой диссертации, а не написание бумажных методических рекомендаций, хотя и это важно. Конечно, это сложнее, но, с другой стороны, следует упростить саму процедуру защиты. Во многих странах вообще нет такого понятия, как «кандидат наук» – только «доктор наук». Защищают только одну диссертацию – докторскую, и защищают ее, соответственно, в более молодом возрасте. В России, например, с 2023 года разрешили защиту диссертаций по совокупности публикаций.
Что касается контрактов с научными и научно-педагогическими сотрудниками: не лучше ли было бы отказаться от этой системы и вернуться к конкурсной системе на том уровне, на каком она была в советское время. Это бы существенно повысило состязательность и конкуренцию, ответственность и эффективность в науке. В советские годы, НИИ имели различные категории (от 1 до 3), что определяло и уровень окладов ее сотрудников. Наверное, это было бы справедливым в отношении институтов (РНПЦ), имеющих более высокие достижения. Это было бы стимулом и для других повышать свой уровень и категорию. В Минздраве РБ налажен ежегодный мониторинг научных достижений РНПЦ и вузов, но это никак не влияет на рейтинги НИУ, их категорийность и уровень зарплат. Кстати, в некоторых странах даже больницы имеют свои рейтинги.
Следует активно использовать ресурсосберегающие технологии в управлении и организации научных исследований, в частности, проведение патентно-информационных исследований в процессе планирования НИР, экспертизы планируемых и завершенных НИР, подготовку аналитических обзоров по типу мета-анализа, создание технопарков и т.д. Инновационная деятельность должна составлять существенный удельный вес в деятельности НИУ и финансироваться в рамках специальных инновационных программ. За счет исключения дублирования и эффективного продвижения результатов НИР можно сэкономить существенные средства и направить их на развитие материально-технической базы науки и повышение зарплаты ученых. Ориентация на локальную науку и использование полученных результатов в рамках ограниченного региона тормозит развитие науки и снижает ее эффективность. Необходимо создавать условия для ускоренного внедрения и монетизации достижений медицинской науки в практику.
Ученые-медики должны получать достойную заработную плату, уровень которой исключал бы необходимость работать в нескольких местах, что не всегда положительно сказывается на научной эффективности.
15. Необходимо срочно решить проблему дефицита медицинских кадров в учреждениях практического здравоохранения. Отчетные данные Минздрава показывают, что численность работников, имеющих высшее медицинское образование (все ведомства), в 2010 году составляла 50792 человека, а в 2019 году – 59363 сотрудника. Число работников, имеющих среднее медицинское образование (все ведомства), в 2010 году составляло 122378 человек, а в 2019 году – 126752. В системе Минздрава РБ врачей в 1970 году было 20996, в 2010 году – 39194, в 2019 году – 49018. В учреждениях Минздрава РБ медработников со средним медобразованием в 1970 году было 63128, в 2010 году – 107347, в 2019 году – 115030. Таким образом, численность медицинских работников (как врачей, так и среднего медперсонала) неуклонно растет, но до сих пор наблюдается дефицит медицинских кадров. Так, процент укомплектованности врачебных должностей в 2019 году составлял 95,5%, а процент укомплектованности среднего медперсонала – 97,3%. Таким образом, в учреждениях практического здравоохранения в 2019 году была 2861 врачебная вакансия и 3641 вакансия для среднего медперсонала. При этом следует учитывать, что коэффициент совместительства в 2019 году по врачам составлял 1,36, а по среднему медперсоналу – 1,25. То есть реальная потребность в медработниках гораздо больше. Дефицит медицинских работников обусловлен, с одной стороны, повышением потребности в медицинских услугах, с другой – недостаточным числом подготавливаемых кадров в вузах и медучилищах, естественной убылью медработников, их переход в частную медицину и представительства фармацевтических фирм, а также миграцией за рубеж.
Медицинскими вузами Беларуси в 2008 году было принято 3573 студента, в 2019 году – 3896, из них на бюджетные средства в 2008 году – 2128 человек, в 2019 году – 1650; по целевым направлениям: в 2008 году – 407 человек, в 2019 году – 805; иностранных граждан: в 2008 году – 300, в 2019 году – 1213. В 2008 году было выпущено 2045 врачей, а в 2019 году – 3466, из них: бюджетников – 1446 и 1937 соответственно в 2008 и 2019 гг.; по целевым направлениям – 529 и 593, иностранных граждан – 172 и 516 в 2008 и 2019 гг. соответственно. Таким образом, прием студентов и выпуск врачей Беларуси с 2008 года по 2019 год снизился для граждан РБ и увеличился для иностранных граждан. Вероятно, следует существенно увеличить квоту приема в медицинские вузы для граждан Беларуси, особенно для поступающих по целевому набору.
Одной из причин дефицита медицинских кадров является миграция в другие страны. Некоторые студенты, получив бесплатно высшее медицинское образование и окончив интернатуру, начинают активно искать варианты трудоустройства за рубежом. Тем более, что в Европе много рекрутских фирм, центров и фондов, которые не только подбирают место работы и жилье, но и реально пропагандируют миграцию из соседних стран. При этом страны СНГ являются донорами медицинских кадров для стран Восточной Европы, которые, в свою очередь, являются донорами медицинских работников для Германии, Франции и Великобритании. Последние страны служат поставщиками медицинских кадров для США. По некоторым данным, из Беларуси ежегодно за границу с целью продолжения своей трудовой деятельности выезжает 200–250 врачей (до 10% выпущенных вузами), из них только 20–40 возвращаются. Основная причина миграции – существенная разница в заработной плате. Так или иначе, но дефицит медицинских кадров есть (он присутствует во всех странах мира) и обусловлен он как естественными факторами, развитием медицинских услуг и технологий, развитием медицины в целом, так и управляемыми факторами – численностью подготавливаемых специалистов и миграцией. Самое простое – это увеличить ежегодный прием в медицинские вузы и медучилища для граждан Беларуси. Но есть другая возможность решить эту проблему, причем значительно быстрее. Следует принять закон, в котором было бы прописано, что «иностранным гражданам, желающим переехать в Беларусь и имеющим медицинское образование, государство гарантирует возможность получения гражданства по ускоренной процедуре, арендное жилье и трудоустройство по специальности». Желающих будет так много, особенно из стран СНГ, что можно будет отбирать специалистов по конкурсу. Также необходимо повышать авторитет медицинских работников в обществе. К тому же это не требует финансовых затрат. Необходимо систематически повышать заработную плату медицинским работникам, чтобы она была существенно выше средней по стране. Медицинские работники должны получать жилищные сертификаты, иметь льготы в получении служебного и арендного жилья, получении гарантированных мест в школах и детсадах, льготы по кредитам, возможности досрочного выхода на пенсию по некоторым специальностям или полную пенсию для работающих пенсионеров и др.
16. Демографическая безопасность – это состояние защищенности личности, общества и государства от воздействия демографических угроз, обеспечивающее стабилизацию численности населения, развитие человеческого потенциала страны, сохранение семейных ценностей и связей, передачи их следующим поколениям. Согласно данным Национального статистического комитета, численность населения Беларуси на 1 января 2023 г. составляла 9200617 человек (на 1 января 2022 г. – 9228071 человек). Еще совсем недавно, по состоянию на 01.01.2020, в Беларуси проживало 9408,4 тыс. человек, а в 2000 году – 10019,5 тыс. Максимальная численность населения Беларуси приходится на 1992 год – 10157544 человека (по другим данным – на конец 1993 года – 10243506 человек). Численность населения определяется уровнем рождаемости и смертности, разница между которыми составляет естественный прирост (убыль) населения.
Рождаемость по странам мира распределяется от Нигера (47,5 на 1000 человек) до Монако (6,4) в 2020 году. В Беларуси рождаемость упала с 24,9 в 1955 году до 9,3 на 1000 населения в 2019 году. Для сравнения, статистика свидетельствует, что в СССР в 1941 году рождаемость составляла 33,3 ребенка на 1000 населения, в 1942 году – 20,2, в 1943 году – 9,9; в 1944 году – 10,5, а в 1945 году – 10,8. То есть рождаемость в современной Беларуси на уровне рождаемости в СССР в период Великой отечественной войны.
На протяжении 60 лет (1959–2019 гг.) отмечено значительное снижение репродуктивного потенциала: абсолютное количество женщин дорепродуктивного и репродуктивного возраста уменьшилось на 470,3 тыс. человек, в то же время существенно возросла гинекологическая заболеваемость (цит. по С.Л. Воскресенскому с соавт., Медицинские новости, 2023, 11).
Смертность по странам распределяется от 16,39 на 1000 чел. (Сербия) до 1,42 (Катар) в 2022 году. В среднем по всем странам мира – 7,7. В Беларуси смертность на 1000 населения возросла с 7,4 в 1955 году до 12,8 в 2019 году. В 2019 году, по данным ООН, показатель естественного прироста населения стран мира колебался от +40,9 (Нигер) до -4,3 (Болгария). В Беларуси в 2019 году этот показатель составлял -3,5 на 1000 населения, хотя в 1955 году он составлял +17,5. Еще одним параметром, характеризующим уровень рождаемости, является суммарный коэффициент рождаемости (СКР) – среднее количество детей, рожденных женщинами определенного региона в течение репродуктивного периода. В современном обществе с низкой младенческой и детской смертностью предполагается, что приблизительно 2,1 ребенка на женщину должны родиться, чтобы сохранить численность населения в долгосрочной перспективе на постоянном уровне (без миграции). Если доля людей детородного возраста еще высока, число рождений все еще может быть выше уровня смертности, несмотря на суммарный коэффициент рождаемости ниже 2,1 ребенка на женщину, так как доля пожилого населения не столь высока, чтобы смертность от демографического старения населения превысила рождаемость. В Беларуси суммарный коэффициент рождаемости в 2019 году составлял 1,5.
Таким образом, Беларусь, к сожалению, находится в состоянии депопуляции, впрочем, как большинство европейских стран. Чем беднее страна, чем слабее ее экономика и уровень медицины, тем больше показатель рождаемости и показатель естественного прироста населения, и наоборот, многие богатые страны с развитой медициной имеют низкие или отрицательные показатели естественного прироста населения. Следует отметить, что медицина не может оказать существенную роль на показатели смертности и тем более рождаемости. Клиническая медицина может отсрочить смерть, но не может ее отменить, то же самое – профилактическая медицина. Их роль также составляет 15–20%. Значительную роль играют генетические факторы, здоровое питание, чистая вода и окружающая среда, условия труда, быта, проживания и отдыха населения, наличие вредных привычек. Таким образом, важнейшим фактором являются предупредительные мероприятия по очистке воды, охране окружающей среды, улучшению условий труда и т.д., призванные предупредить возникновение заболеваний.
Рождаемость также во многом лежит вне сферы деятельности медицины. Медицина представляет населению хорошо развитую службу охраны материнства и детства, в Беларуси самые низкие в мире показатели детской (2,4 на 1000 живорожденных в 2019 году) и материнской смертности. На самом деле спад рождаемости во многом обусловлен эгоцентричными настроениями молодежи. Ежегодно повышается возраст вступления в брак и рождения первого ребенка, что отражает действительность – люди хотят жить для себя, руководствуясь принципами гедонизма, что несомненно пагубно влияет на институт семьи. Число браков на 1000 человек в 2022 году составляло 6,3 (город – 6,9, село – 4,1), число разводов – более половины от числа браков – 3,7 на 1000 чел. в 2022 году (город – 4,1, село – 2,3). Государство прикладывает немалые усилия для стимулирования рождаемости: длинный декретный отпуск, льготы и выплаты многодетным семьям, бесплатные детские сады. Однако, судя по статистике, все эти меры имеют невысокую эффективность. Первоначально казалось, что процесс снижения рождаемости обусловлен желанием сменить количество на качество: меньшее число детей, но больше образованных, более успешных, здоровых и духовно богатых. Но в реальности оказалось, что не всегда количество переходит в качество. Появилась категория людей, которые хотят хорошо жить и при этом нигде не работать с философией «мне все должны, но я никому ничего не должен, потому что я свободный человек, я ищу себя, я хочу развиваться, но никто меня не понимает». Трудно бороться с ментальностью новых поколений и современным образом жизни. Многие молодые семьи вместо детей заводят животных. Другие семьи, проповедующие чайлдфри, не хотят заводить даже животных и живут только для себя. В Венгрии супругам, имеющим четверых и более детей, пожизненно отменили подоходный налог. Эффекта нет. Дело в том, что одних только материальных мер стимулирования рождаемости мало, да и поздно. Молодежь уже не хочет менять привычный образ жизни, что, как им кажется, неизбежно при наступлении беременности и появлении одного ребенка, а тем более нескольких детей. Одна из мер – создавать условия, чтобы семейные пары, имея несколько детей, могли развиваться, реализовать себя, строить свою карьеру, могли совмещать работу и воспитание детей, путешествовать с семьей. Необходимо также менять менталитет молодежи в сторону традиционных ценностей.
Следует учитывать, что увеличение рождаемости влечет за собой необходимость строительства дополнительных детских садов, школ, поликлиник, жилья, увеличения производства продуктов питания, одежды и т.д., а через 60 лет и увеличение количества пенсионеров. То есть меры по стимулированию рождаемости должны быть не разовыми, а постоянными, комплексными и действующими десятилетиями.
По одним демографическим прогнозам на 2050 год в Беларуси будет проживать 8305 тыс. человек, по другим – 8100 тыс. В десятке лидеров по сокращению численности населения – Болгария, Хорватия, Латвия, Литва, Польша, Молдова, Румыния, Сербия, Украина, Россия. В то же время к 2050 году значительно вырастет численность стран Южной Африки и большинства Азиатских стран. К 2050 году более половины населения планеты будут жить всего в 8 странах: Индии, Китае, Египте, Нигерии, Эфиопии, Конго, Танзании и Филиппинах (страны Юга). В большинстве остальных стран (преимущественно северного полушария), которые не смогут преодолеть кризис воспроизводства населения, хотя бы миграцией, ожидается резкое снижение численности. Следует учитывать, что снижение рождаемости и депопуляция ведут к нехватке в стране трудовых ресурсов, снижению ВВП, к избыточному количеству детских садов, школ, вузов, микрорайонов и деревень. И все это на фоне резкого увеличения удельного веса пожилых людей и связанной с этим нагрузкой на здравоохранение и социальную сферу. В западной Европе и США давно уже поняли, что одними мерами по стимулированию рождаемости проблему не решишь. Эти страны давно бы обез-людели, если бы не активная внешняя миграция. Ежегодно миллионы людей мигрируют в европейские страны и США, решая вопросы с нехваткой дешевой рабочей силы.
В Беларуси негативная демографическая тенденция также несколько смягчается за счет притока мигрантов. По крайней мере официальная статистика утверждает, что в страну приезжает жить больше иностранцев, чем уезжает белорусов. Миграционный прирост за счет мигрантов в 2019 году составил 13870 человек (преимущественно в Минске). В 2021 году получили гражданство 6056 человек. В этой связи необходимо не только предпринимать меры по стимулированию рождаемости и уменьшению смертности, но и способствовать миграции в Беларусь квалифицированных кадров. Для этого следует упрощать миграционное законодательство, сокращать сроки для получения гражданства, предоставлять мигрантам, имеющим высокие квалификационные навыки, льготы. Необходимо создавать рекрутские агентства по привлечению в Беларусь квалифицированных кадров. Если привлечь в Беларусь продуктивную часть миграционных потоков, а они сейчас огромны даже из соседних стран, ситуацию можно в корне изменить. Государство также должно создавать благоприятные условия, чтобы возвращались те, кто когда-то уехал за границу, повысил там свою квалификацию и получил опыт работы в развитой стране.
Заключение
Таким образом, хотя идеальных систем здравоохранения не существует, следует предпринимать постоянные усилия по совершенствованию существующей системы, которая хотя и подвергается критике, по своей сути и принципам построения является одной из лучших в мире, но нуждается в увеличении финансирования. Поскольку здоровье нации – приоритет государства и элемент национальной безопасности, здравоохранение и медицинская наука должны финансироваться на приоритетной основе.
Качество медицины в странах мира
Список стран по индексу качества системы здравоохранения (А-Я) от Numbeo – портала, специализирующегося на рейтинговых оценках различных аспектов жизни во всех регионах мира. Индекс комплексно отображает, насколько все плохо или хорошо в стране с медицинским обслуживанием, и учитывает различные показатели, включая степень оснащенности больниц оборудованием и медикаментами, профессионализм персонала, доступность лечения с точки зрения его стоимости и т.п.
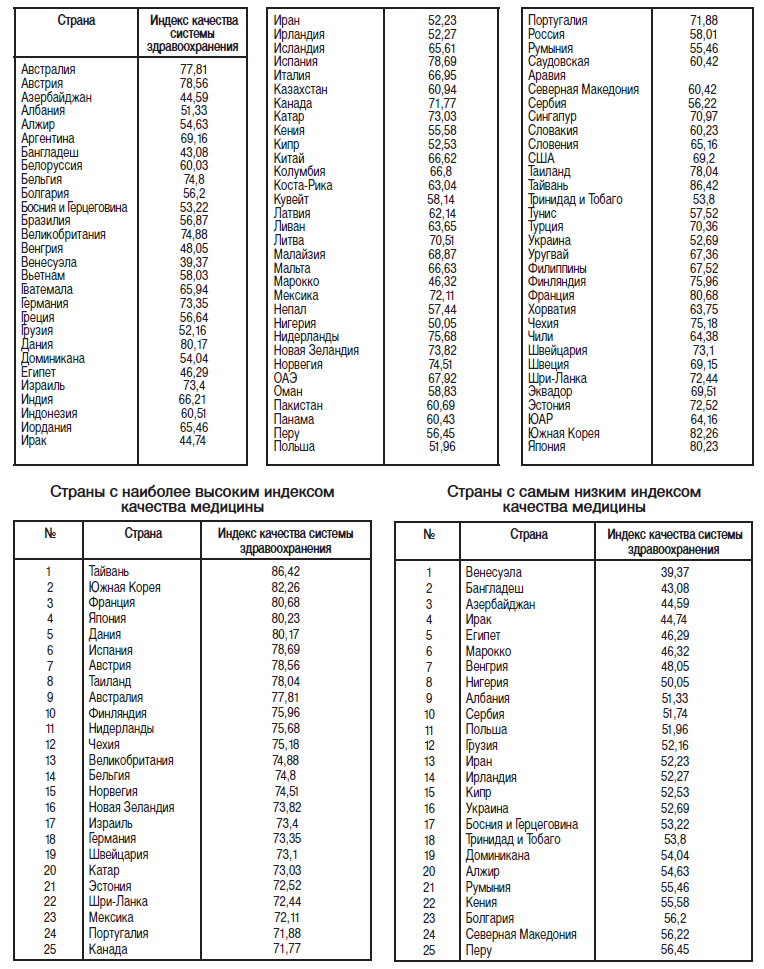
Источник: Numbeo.com
Медицинские новости. – 2023. – №12. – С. 10-16.
Внимание! Статья адресована врачам-специалистам. Перепечатка данной статьи или её фрагментов в Интернете без гиперссылки на первоисточник рассматривается как нарушение авторских прав.